Деформации грудной клетки – лечение, симптомы, причины, диагностика
Деформации грудной клетки встречаются у 2% людей. Изменения (дефекты) в костных и хрящевых тканях снижают как опорную функцию грудной клетки, так и необходимый объем подвижности. Деформации грудной клетки (грудины и ребер) являются не только косметическим дефектом и вызывают не только психологические проблемы, но и довольно часто приводят к нарушению функции органов грудной клетки (сердечно-сосудистой системы и дыхательной системы).
Причины
Причины деформации грудной клетки могут быть как врожденными, так и приобретенными. Основные причины следующие:
В клинической практике чаще всего встречаются воронкообразная деформация грудной клетки и килевидная деформация.
Воронкообразная деформация грудной клетки (впалая грудь)
Воронкообразная деформация грудной клетки (впалая грудь) на сегодняшний день является наиболее распространенной деформацией грудной клетки и встречается в 1 случае из 400 новорожденных. Килевидная деформация, как вторая наиболее распространенная форма деформации, встречается в 5 раз реже, чем воронкообразная грудная клетка.
Этиология развития воронкообразной деформации
Существует несколько теорий, объясняющих развитие этой деформации, но до конца этиология остается неясной. Некоторые авторы считают, что развитие воронкообразной деформации может быть связано с чрезмерно быстрым ростом реберного хряща, который вытесняет грудину кзади. Аномалии диафрагмы, рахит, или повышенное внутриматочное давление также предположительно способствуют смещению задней части грудины. Частое ассоциация воронкообразной деформации с другими заболеваниями опорно-двигательного аппарата, такими как синдром Марфана, дает возможность предполагать, что в определенной степени деформации обусловлены аномалиями соединительной ткани. Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Клинические проявления
Воронкообразная грудная клетка может проявляться как в виде небольшого дефекта, так и выраженного дефекта, при котором грудина доходит почти до позвонков. Возникновения дефекта является результатом 2 факторов: (1) степенью задней ангуляции грудины и степенью задней ангуляции реберного хряща в зоне прикрепления ребер к грудине. Если же, кроме того имеются дополнительно ассиметрии грудины или хрящевые ассиметрии, то в таком случае оперативное лечение становится более технически сложным.
Воронкообразная деформация возникает, как правило, при рождении или вскоре после рождения. Деформация часто прогрессирует, и глубина вдавления увеличивается по мере роста ребенка. Впалая грудь чаще встречается у мужчин, чем у женщин, в соотношении 6:1 Впалая грудь может сочетаться с другими врожденные аномалиями, включая аномалии диафрагмы. У 2% пациентов, впалая грудь связана с врожденными аномалиями сердца. У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
Существует несколько методов количественной оценки тяжести деформации при воронкообразной груди, которые обычно включает измерения расстояния от грудины к позвоночнику. Возможно, наиболее часто используемым методом является метод Халлера, который использует отношение поперечного расстояния до переднезаднего расстояния, полученные на основании КТ. В системе Haller, оценка 3,25 или выше свидетельствует о тяжелом дефекте, который требует хирургического вмешательства.
Воронкообразная грудь вообще не оказывает особого физиологического воздействия на младенцев или детей. Некоторые дети испытывают боль в области грудины или реберного хряща, особенно после интенсивных нагрузок. У других детей возможно сердцебиение, что может быть связано с пролапсом митрального клапана, который обычно имеет место у пациентов со впалой грудью. Некоторые пациенты могут чувствовать шум движения крови, который связан с тем, что легочная артерия находится близко к грудине и во время систолы пациент может отмечать шум выброса крови.
Иногда у пациентов с воронкообразной грудью встречается астма, но отмечено что деформация не оказывает явного влияния на клиническое течение астмы. Воронкообразная деформация оказывает влияние на сердечно-сосудистую систему и наблюдения показали, что после оперативной коррекции деформации происходит значительное улучшение функций сердечно-сосудистой системы.
Килевидная деформация
Килевидная деформация является второй наиболее распространенной врожденной деформацией грудной стенки. Pectus carinatum составляет примерно 7% всех деформаций передней грудной стенки. Она чаще встречается у мальчиков, чем у девочек (соотношение 4:1). Как правило, эта деформация имеется уже при рождении и имеет тенденцию к прогрессированию по мере роста ребенка. Килевидная деформация представляет собой выпячивание грудной клетки и фактически представляет собой спектр деформаций, которые включают костохондральный хрящ и грудину. Изменения в костнохондральном хряще могут быть как односторонними, так и двухсторонними. Кроме того, выпирание грудины может быть как большим, так и незначительным. Дефект может быть асимметричным, вызывая ротацию грудины с депрессией с одной стороны и выпиранием с другой стороны.
Этиология
Патогенез килевидной деформации, также как и воронкообразной деформации не ясен. Высказывалось предположение, что это результат избыточного разрастания ребер или остеохондральных хрящей. Существует определенная генетическая детерминированность килевидной деформации. Так в 26% случаев отмечено наличие семейного анамнеза этой формы деформации. Кроме того в 15 % случаев килевидная деформация сочетается со сколиозом, врожденными пороками сердца, синдромом Марфана или другими заболеваниями соединительной ткани.
Клинические проявления
Килевидную деформацию можно разделить на 3 различных типа деформаций.
- Тип 1. Xарактеризуется симметричным выступом грудины и реберных хрящей. При этом типе деформации грудины мечевидный отросток смещены вниз
- Тип 2. Корпорокостальный тип, при этом типе деформации происходит смещение грудины вниз и вперед или выгибание средней или нижней трети грудной клетки. Этот тип деформации, как правило, сопровождается искривлением ребер.
- Тип 3. Костальный тип. При этом типе деформации задействованы в основном реберные хрящи, которые выгибаются вперед. Искривления грудины, как правило, не значительны.
Симптомы при килевидной деформации чаще встречаются у подростков и могут быть в виде сильной одышки, возникающей при минимальной нагрузке, снижение выносливости и появление астмы. Происходит это вследствие того, что экскурсия стенки грудной клетки ограничена из-за фиксированного переднезаднего диаметра грудной клетки, что приводит к увеличению остаточного объема, тахипноэ, и компенсационной диафрагмальной экскурсии.
Синдром Поланда
Синдром Поланда назван в честь Альберта Поланда, который впервые описал этот вид деформации грудной клетки в результате наблюдений в школе и относится к спектру заболеваний, которые связаны с недоразвитием грудной стенки. Этот синдром включает аномалии развития большой грудной, малой грудной мышц, передней зубчатой мышцы, ребер, и мягких тканей. Кроме того, может наблюдаться деформация руки и кисти.

Заболеваемость синдромом Поланда составляет примерно 1 случай на 32 000 родившихся детей. Этот синдром в 3 раза чаще встречается у мальчиков, чем у девочек, и у 75% пациентов поражается правая сторона. Существует несколько теорий относительно этиологии этого синдрома, которые включают в себя аномальную миграцию эмбриональной ткани, гипоплазию подключичной артерии или внутриутробной травмы. Тем не менее, ни одна из этих теорий не доказало свою состоятельность. Синдром Поланда редко ассоциирован с другими заболеваниями. У некоторых пациентов с синдромом Поланда встречается лейкемия. Существует определенная ассоциация этого синдрома с синдромом Мебиуса (односторонний или двусторонний паралич лицевого нерва, отводящего глазного нерва).
Симптомы синдрома Поланда зависят от степени дефекта и в большинстве случаев это косметические жалобы. У пациентов с наличием значительных костными дефектов, могут быть выбухания легкого, особенно при кашле или плаче. У некоторых пациентов возможны функциональные нарушения и дыхательные нарушения. Легкие сами по себе не страдают при этом синдроме. У пациентов со значительными дефектами мышечной и мягких тканей могут стать очевидными снижение толерантности к физическим нагрузкам.
Синдром Жена
Синдром Жена или прогрессирующая дистрофия грудной клетки, которая обусловлена внутриутробным нарушением роста грудной клетки и гипоплазией легких. Этот синдром был впервые описан в 1954 году Женом у новорожденных. И хотя в большинстве случаев такие пациенты не выживают, но в некоторых случаях оперативные методы лечения позволяют таким пациентам жить. Синдром Жена наследуется по аутосомно-рецессивному типу и не было отмечено наличие ассоциации с другими хромосомными нарушениями.
Дефекты грудины
Шейная эктопия сердца отличается от грудной только локализацией аномального расположения сердца. Как правило, такие пациенты не имеют шансов на выживаемость. У пациентов с торакоабдоминальной эктопией сердце расположены книзу грудины. Сердце покрыто мембраной или тонкой кожи. Смещение сердца вниз является результатом полулунного дефекта перикарда и дефекта диафрагмы. Нередко также бывают дефекты брюшной стенки.
Расщелина грудины является наименее серьезной из 4 аномалий, потому что сердце почти закрыто и находится в нормальном положении. Поверх сердца имеется частичное или полное расщепление грудины, причем частичное разделение встречается чаще, чем полное расщепление. Ассоциации с пороками сердца при этой аномалии встречаются достаточно редко. У большинства детей, расщепление грудины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта грудины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.
Диагностика
Диагностика деформаций грудной клетки, как правило, не представляет больших трудностей. На первом плане из инструментальных методов исследования стоит рентгенография, которая позволяет оценить как форму деформации, так и ее степень. КТ грудной клетки позволяет определить не только костные дефекты и степень деформации грудины, но и наличие смещения средостения, сердца, наличие сдавления легкого. МРТ позволяет получить более расширенную информацию, как о состоянии костных тканей, так и мягких тканей и, кроме того, не обладает ионизирующей радиацией.
Функциональные исследования деятельности сердца и легких, такие как ЭКГ, ЭХО- кардиография, спирография позволяют оценить наличие функциональных нарушений и динамику изменений после оперативного вмешательства.
Лабораторные методы исследования назначаются в случае необходимости дифференциации с другими возможными состояниями.
Лечение
Тактика лечения при деформациях грудной клетки определяется степенью деформации и наличия нарушения функций органов дыхания и сердца. При небольшой деформации при воронкообразной грудной клетке или килевидной деформации возможно консервативное лечение – ЛФК, массаж, физиотерапия, дыхательная гимнастика, плавание, применение корсетов. Консервативное лечение не в состоянии исправить деформацию, но позволяет приостановить прогрессирование деформации и сохранить функциональность органов грудной клетки.
При деформации средней и тяжелой степени только оперативное лечение может восстановить нормальную функцию органов грудной клетки.
www.dikul.net
Искривление грудной клетки у ребенка, подростков и взрослых: лечение +Фото
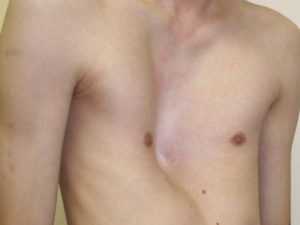 Всего лишь у двух процентов людей на Земле встречается такая патология, как врожденное искривление грудной клетки. Иные нарушения считаются уже приобретенными в подростковом или же детском возрасте. В данной статье рассмотрены все причины, симптомы и способы лечения искривленной грудной клетки.
Всего лишь у двух процентов людей на Земле встречается такая патология, как врожденное искривление грудной клетки. Иные нарушения считаются уже приобретенными в подростковом или же детском возрасте. В данной статье рассмотрены все причины, симптомы и способы лечения искривленной грудной клетки.
Вы узнаете, что следует делать для предотвращения появления искривления грудной клетки (грудного сколиоза), как избавить от нее при помощи лечебной гимнастики и как определяется степень заболевания.
Возможно ли исправить искривленную грудную клетку?
В зависимости от степени деформации ребер и грудной клетки приходит разлад работы сердца, бронхов и легких. Из-за этого существенно нарушается защитная функция грудины, а изменения внешнего вида негативным образом отражаются на человеческой психике, особенно у детей (из-за насмешек), которые происходят практически постоянно, дети могут быть замкнуты в себе и избегать дружбы и общения. Все эти факторы очень сильно влияют на гармоничное развитие ребенка, а также и на его социальную адаптацию.
Приобретенной патологией считается сколиоз грудного отдела позвоночника. Эта болезнь образуется постепенно, все её симптомы на первых стадия не заметны, потому как внешне ответить какие-либо изменения во внешности со стороны спины человека очень проблематично.
А боли в спине (при лежачем и сидячем положении), а также увеличенную утомляемость – все это списывается на издержки профессии и образ жизни человека.
Причины образования искривления грудной клетки
Самый обычный и здоровой человеческий позвоночник обладает природным изгибом, который имеет название «физиологический кифоз».
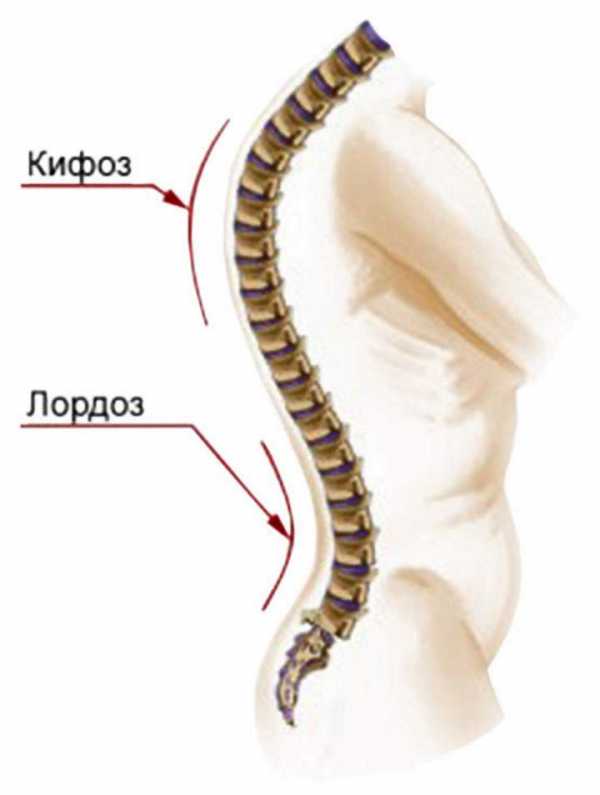 Такая форма дает возможность хребту справляться с нагрузками, испытываемыми организмом, располагаясь в вертикальном положении или же в процессе движения.
Такая форма дает возможность хребту справляться с нагрузками, испытываемыми организмом, располагаясь в вертикальном положении или же в процессе движения.
А ярко выраженный физиологический кифоз способствует патологическим искривлениям ребер, а также образованию горба. Так образуется сколиоз грудного отдела позвоночника.
Сколиозом называют патологическое изменение. Он способен образоваться абсолютно в любом отделении хребта, однако зачастую это происходит именно в зоне груди. По механизму образования он делится на неструктурный и структурный. Структурный развивается исходя из человеческого образа жизни, а неструктурный образуется вследствие различных травм позвоночника, или же иных отделений опорно-двигательного аппарата.
Причины развития сколиоза в грудной области позвоночника:
- Врожденные патологии;
- Продолжительное расположение в неестественной позе для позвоночника;
- Различные опухоли;
- Межреберная невралгия;
- Воспаления спинных мышц;
- Воспаления и опухоли спинного мозга;
- Осложнения после сифилиса и туберкулеза;
- Травмы опорно-двигательного аппарата;
- Патологии в строении костной ткани, к примеру, дефицит кальция;
- Наследственные факторы.
Зачастую установить верную причину образования и развития этой патологии не получится. Такой сколиоз называют идиопатическим. Причинами идиопатического сколиоза являются несбалансированное питание в пубертатном периоде, в момент, когда человеческий организм будет молниеносно расти и меняться, перенесенные болезни инфекционного характера, перемены в хребте, которые были вызваны продолжительным нахождением в неправильной позе.
Самым главным моментом считается обнаружение и своевременное лечение искривления грудной клетки.
Самыми первыми нарушениями будут те, которые образуются в возрасте от 12-ти до 17-ти лет (чаще у женского пола, нежели у мужского).
Место, где так называемая позвоночная дуга будет деформироваться, называют первичной дугой. Все зависит от стороны, в которую происходит процесс искривления – такого характера сколиоз разделяют на левосторонний и правосторонний, при этом левосторонний встречается намного чаще.
Все эти перемены еле заметны для родителей, однако если у их ребенка образуются боли в спине именно с одной стороны, то ребенка следует сразу показать врачу. Также советуем проводить осмотр каждые тридцать дней. Для этого хватит поставить ребенка ровно и рассмотреть, на каком уровне располагаются его плечи. Если они одинаковы, то все в порядке, однако если одно из них располагается выше второго, то необходимо сразу среагировать и использовать последующие меры, пока есть время на исправление.
Признаки заболевания и особенности его течения
Главными признаками считаются
- Очень заметные перемены в строении хребта, проявленные не только в грудном, но также и в шейном, и поясничном отделениях;
- Искривление костей тазового отделения позвоночника, разная длина ног, в основном такие нарушения встречаются при сколиозе нижнего грудного отдела хребта;
- Мышцы спины находятся в постоянном напряжении с одной стороны тела, что способно привести к образованию мышечного уплотнения, по внешнему виду напоминающий валик;
- Деформация грудной клетки, которая выражена в расширении межреберных промежутков, в целом внешне это напоминает горб, однако он будет располагаться спереди;
- Изменения в работе дыхательной и сердечно-сосудистой системы, спровоцированные нарушениям строения ребер;
- Торсия, это смещение и скручивание позвонков в участке груди, может быть определено пальпацией;
- Искривление шеи, нарушение формы головы и симметрии лица;
- Постоянные ноющие болевые ощущения в груди и спине, которые вызваны ущемлением нервных окончаний.
Степени заболевания
В основном различают четыре степени сколиоза грудного отдела, которые зависят от степени искривления и его угла:
- Легкий – если угол деформации не превышает десять градусов;
- Средний – при угле от 10-ти до 20-ти пяти градусов;
- Тяжелый – когда искривления способно достичь 50-ти градусов;
- Крайне тяжелый – отметка превышает 50 градусов.
Возможные проблемы
В начале развития заболевания дуга искривления визуализируется в одном экземпляре, а сам позвоночник принимает форму буквы С.
Если вовремя не начать лечение, то заболевание будет развиваться дальше, что приведет к увеличению искривления и дальнейшему возрождению второй дуги. Вторая дуга будет называться компенсаторной, она будет направлена в противоположную сторону.
Её образование вызвано надобностью компенсировать нагрузку на позвоночник, и равномерно распределить её по всему органу. Достаточно редко сколиоз остается в пределах грудной клетки. Зачастую он способен распространятся в область поясницы, таза и шеи. Такая деформация способна делиться на нижнегрудной и верхнегрудной сколиоз.
Диагностика заболевания
Когда патология образуется и становится уже довольно выраженной, поставить такой диагноз как сколиоз врач способен при внешнем осмотре. После этого назначаются дополнительные обследования. Рентген грудной клетки дает возможность уточнить угол искривления, а также степень деформации позвонков и ребер. В ходе проведения компьютерной томографии определяется смещение и скручивание позвонков и деформация положения органов в грудной клетке.
Для лечения сколиоза используют разные способы, но зачастую данная патология требует именно комплексного подхода, который включает в себя физические процедуры, особую лечебную гимнастику и медикаментозное лечение, если же заболевание в очень тяжелой стадии и указанных мер недостаточно, то вам потребуется проведение операции.
Лечение патологии
Лечение лекарственными препаратами дает возможность оказать лишь незначительный эффект. Большое количество препаратов направленны в основном на устранения болевого синдрома, а также снятие воспалительных процессов.
 Прием препаратов кальция также не даст вам возможность оказать должное воздействие на исправление строения грудной клетки.
Прием препаратов кальция также не даст вам возможность оказать должное воздействие на исправление строения грудной клетки.
Однако все эти медикаменты также как и физиопроцедуры, обязаны дополнять занятия лечебной гимнастикой и массажем.
В процессе таких процедур укрепляются мышцы позвоночника и спины, он постепенно выравнивается и вытягивается. Занятия проходят в медленном темпе, без каких-либо резких движений и очень серьезных нагрузок.
Проводить лечебную гимнастику нужно под контролем тренера, самому делать это не советуем. Физкультура зачастую очень болезненная, в особенности самые первые упражнения. Однако по мере выравнивания хребта боль будет отступать, а занятия смогут принести даже удовольствие.
В очень тяжелых случаях для лечения используют гипсовые корсеты, которые следует постоянно носить. Иногда образуются ситуации, когда принятые меры не дают должных результатов и заболевания продолжает прогрессировать, и степень искривления повышаться. Именно в таких моментах единственным способом будет хирургическое вмешательство. Если случай крайне тяжелый, то и операция не сможет решить вашу проблему. Тогда для стабилизации состояния пациента, а также предотвращение последующего искривления позвоночника применяют способ фиксации грудных позвонков.
Сколиоз является заболеванием, которое намного легче предотвратить, нежели лечить. В качестве мер профилактики необходимо правильно организовать рабочее место, и следить за тем, как вы сидите и держите спину.
Постель не должна быть мягкой, для подростков советуем ортопедические матрасы. Прогулки и умеренные нагрузки каждый день способны лучшим образом влиять на правильное формирование осанки ребенка.
Сбалансированный рацион и здоровое питание способно дополнить список превентивных мер по предотвращению развития искривления грудной клетки.
iplastica.ru
Искривление грудной клетки: причины, виды, лечение
Искривление ребер приводит к асимметрии грудной клетки. Состояние опасно для здоровья человека. Уменьшение размеров грудной полости сопровождается сдавлением сердца и легких. На этом фоне возникают застойные изменения легочных сосудов, что может спровоцировать скопление инфильтрата в плевральной полости (экссудативный плеврит), в околосердечной области (перикардит) и другие серьезные осложнения.
Наиболее часто причинами искривления грудной клетки являются врожденные дефекты. Воронкообразная или килевидная клетка приводит к искривлению ребер. Если не осуществляется лечение патологии, она будет прогрессировать на протяжении всей жизни. При ранней же терапии можно избежать негативных последствий.
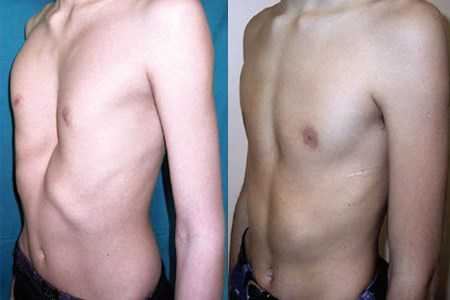
Почему возникает патология
Причинами подобных состояний являются 2 фактора:
- врожденное отклонение грудины;
- разрастание реберного хряща.
При наличии дополнительных хрящевых асимметрий вначале у ребенка прослеживается кривая грудная клетка с одной стороны. Если не исправить дефект своевременно, возникает сложная деформация с искривлением ребер, которую можно будет устранить только оперативным способом. Рассмотрим вышеописанные факты подробнее.
Врожденные патологии
Искривление ребер у ребенка провоцируется врожденными и приобретенными факторами. Врожденные аномалии, приводящие к асимметрии грудной клетки у ребенка:
- нарушение образования костной и хрящевой ткани;
- неврологические болезни с блоком мышечной иннервации;
- аномалия грудины (расщелина, удвоение).
В редких случаях у ребенка может наблюдаться сочетанная патология. К примеру, впалая (воронкообразная) грудь может сочетаться с выпуклой (килевидной). Патология осложняется на фоне повреждений диафрагмы. В такой ситуации у малышей смещение ребер наблюдается одновременно с грыжами пищеводного отверстия диафрагмы.
Чем опасна впалая грудная клетка? Читайте здесь.
Почему выпирает грудная клетка? Можно ли ее вправить?
Причины воронкообразной и килевидной деформации ученые активно изучают. Выяснено, что патология чаще наблюдается у девочек (в 4 раза чаще). Клинические эксперименты установили, что у большинства пациентов с данным заболеванием имеются также изменения костохондрального хряща. Они могут быть односторонние и двухсторонние.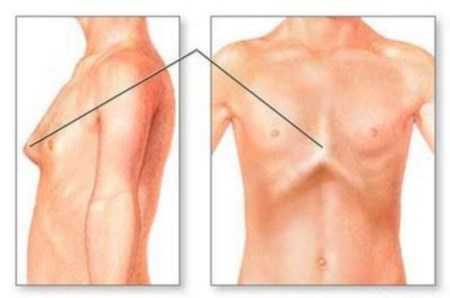
Дефекты грудины
Дефекты грудины разделяют на 3 типа:
- шейная и грудная эктопия;
- расщепление грудины;
- смещение сердца.
Сердце не защищено плотными тканями, поэтому его расширение и смещение приводит к искривлению грудной клетки. При смещении сердца очень сложно провести эффективное лечение патологии. Литературные источники говорят о том, что после хирургического вмешательства только у 3 из 30 детей наблюдалось облегчение состояния.
При шейной эктопии сердца орган смещен вверх. В такой ситуации прогноз крайне неблагоприятен (вплоть до летального). У детей с абдоминальной локализацией органа шансы выжить выше. Дефекты в брюшной стенке ушиваются хирургически, а искривление ребер корректируется с помощью пластической хирургии.
Синдромы Полланда и Жена
К редким врожденным аномалиям грудной клетки относятся синдромы:
- Поланда;
- Жена.
Синдром Поланда относится к заболеваниям, развивающимся вследствие аномалий следующих мышечных групп:
- малая и большая грудная;
- передняя зубчатая;
- межреберная.
Болезнь развивается редко с частотой 1 случай на 30 000 детей. Встречается патология у мальчиков в 3 раза чаще, чем у девочек. В 75% случаев поражается правая сторона. На фоне патологии ученые часто выявляют недоразвитие подключичной артерии и некоторых внутренних органов.
Нередко синдром Поланда сочетается с врожденной аномалией Мебиуса. При ней наблюдаются косметические дефекты, вздутие легкого. У некоторых пациентов на фоне патологии возникают функциональные нарушения дыхания. Тем не менее непосредственно легкие при патологии не изменяются.
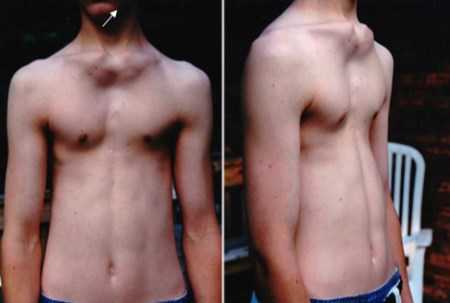
Синдром Жена представляет собой дистрофию груди, возникающую вследствие гипоплазии легких и нарушения роста костей. Впервые патология была описана в 1954 г. В большинстве случаев синдром Жена является наследственным. Он передается из поколения в поколение по аутосомно-рецессивному типу.
Можно ли исправить проблему
Кривая грудная клетка у ребенка из-за множественных осложнений и наличия патологических смещений внутренних органов требует тщательного подбора тактики лечения. Чтобы исправить искривление ребер применяются консервативные и хирургические методы.
Принципы консервативного лечения:
- ношение ортопедических ортезов;
- противовоспалительные и обезболивающие препараты;
- симптоматическое лечение;
- коррекция нарушений обмена веществ;
- лечебная гимнастика.
Вышеописанные процедуры редко оказываются эффективными. Они лишь позволяют предотвратить прогрессирование заболевания. Применяется консервативное лечение и перед оперативным вмешательством.
Хирургическое лечение
Хирургическое лечение смещения ребер базируется на использовании следующих методов:
- торакопластика по Кондрашину, Урмонасу и Равичу – предполагает восстановление реберно-грудинного комплекса без искусственных фиксаторов;
- торакопластика по Маршеву, Плаксейчук, Гроссу, Гафарову и Исакову – предполагает использование наружных фиксаторов;
- методики поворота грудины под углом в 180 градусов и исключение патологии мышечной системы;
- использование искусственных имплантатов для ликвидации небольших деформаций 1-2-й степени;
- торакопластика по Тимощенко, Рейхбен и Нассу – предполагает установку внутренних фиксаторов.
Кривая грудная клетка у ребенка наиболее эффективно устраняется с помощью хирургического вмешательства. Имплантация специальных пластин позволяет предотвратить искривление груди и скорректировать восстановление ребер. Внутренние имплантаты помогают сократить время реабилитационного периода. Устройство не мешает вести привычный образ жизни не вызывает у ребенка дискомфорта.
Воронкообразная грудная клетка и килевидная деформация приводит к вторичным изменениям со стороны внутренних органов. Патология осложняется выраженными косметическими дефектами. Чтобы ее исправить, нередко необходимо провести множество операций в течение нескольких лет.
Кривая грудь у ребенка способна спровоцировать серьезную патологию, которую будет очень сложно вылечить консервативными способами. Чтобы исправить искривление, чаще всего необходимо хирургическое лечение.
spinazdorov.ru
Деформация грудной клетки – причины, симптомы, диагностика и лечение
В зависимости от локализации выделяют нарушение формы передней, задней и боковых стенок грудной клетки. Выраженность деформации может быть различной: от почти незаметного косметического дефекта до грубой патологии, вызывающей нарушение работы сердца и легких. При врожденных деформациях, как правило, изменяется форма передней поверхности грудной клетки. Нарушение формы сопровождается недоразвитием грудины и мышц, отсутствием или недоразвитием ребер.
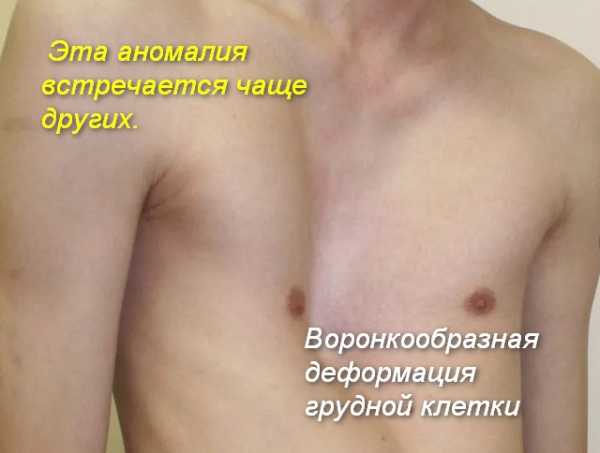
Воронкообразная деформация грудной клетки
Нарушение формы груди, обусловленное западением грудины, передних отделов ребер и реберных хрящей. Воронкообразная грудная клетка – самый распространенный порок развития грудины. Предполагается, что воронкообразная деформация возникает из-за генетически обусловленного изменения нормальной структуры хрящей и соединительной ткани. У детей с воронкообразной грудью часто наблюдаются множественные пороки развития, а в семейном анамнезе выявляются случаи аналогичной патологии у близких родственников.
Западение грудины при этом пороке развития приводит к уменьшению объема грудной полости. Резко выраженное нарушение формы груди вызывает искривление позвоночника, смещение сердца, нарушение работы сердца и легких, изменение артериального и венозного давления.
В травматологии выделяют три степени воронкообразной деформации:
- I степень. Глубина воронки менее 2 см. Сердце не смещено.
- II степень. Глубина воронки 2-4 см. Смещение сердца до 3 см.
- III степень. Глубина воронки 4 см и более. Сердце смещено более чем на 3 см.
Симптомы
У новорожденных и детей младшего возраста деформация мало заметна. Западение ребер и грудины усиливается во время вдоха (парадокс вдоха). По мере роста ребенка патология становится более выраженной и к 3 годам достигает максимума. Дети с этой врожденной патологией отстают в физическом развитии, страдают вегетативными расстройствами и частыми простудными заболеваниями.
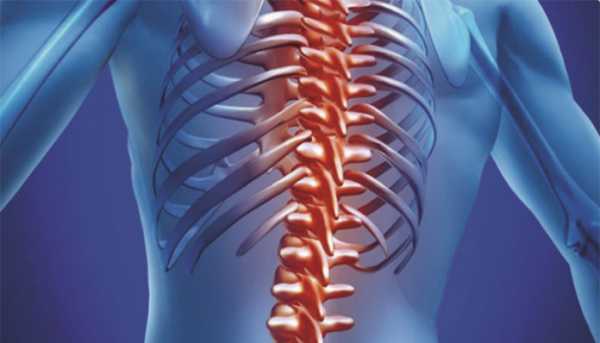
В последующем деформация становится фиксированной. Глубина воронки постепенно увеличивается, достигая 7-8 см. У ребенка развивается сколиоз и грудной кифоз. Выявляется уменьшение дыхательных экскурсий грудной клетки в 3-4 раза по сравнению с возрастной нормой. Нарастают нарушения со стороны сердечно-сосудистой и дыхательной системы.
С целью диагностики изменений сердца и легких, обусловленных деформацией грудной клетки, пациенту проводят целый комплекс обследований: рентгенографию легких, эхокардиографию, ЭКГ и др.
Лечение
Консервативная терапия при этой врожденной деформации грудной клетки неэффективна. При II и III степенях деформации показана оперативная реконструкция грудной клетки для создания нормальных условий для работы сердца и легких. Операции проводятся по достижении ребенком возраста 6-7 лет. Желаемого результата травматологам удается добиться только у 40-50% пациентов.
В последние годы для лечения этого порока развития используется метод двух магнитных пластин. Одну пластинку имплантируют за грудину, вторую устанавливают снаружи на специальном корсете. Наружный магнит подтягивает внутреннюю пластинку кпереди, постепенно устраняя таки образом деформацию грудной клетки пациента.
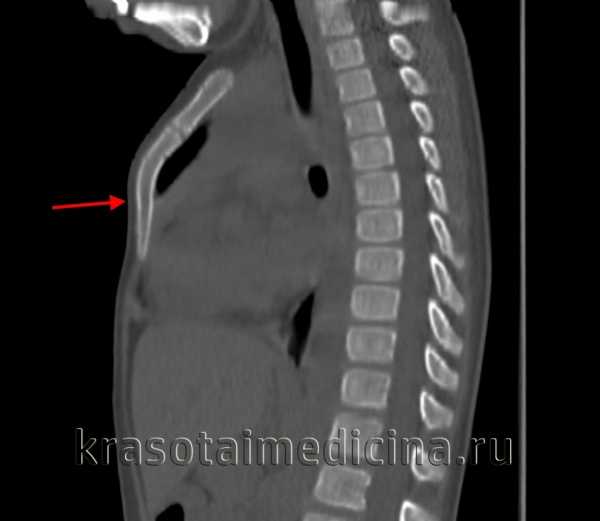
КТ ОГК. Воронкообразная деформация грудной клетки (грудина изогнута под углом).
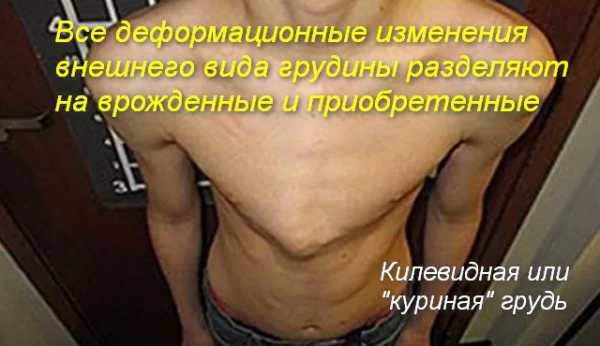
Килевидная деформация грудной клетки (куриная грудь)
Патология обусловлена избыточным разрастанием реберных хрящей. Обычно разрастаются хрящи V-VII ребер. Грудина пациента выступает вперед, придавая груди характерную форму киля. Килевидная грудная клетка сопровождается увеличением переднезаднего размера грудной клетки.
По мере роста ребенка нарушение формы становится более выраженным, возникает значительный косметический дефект. Внутренние органы и позвоночник страдают незначительно. Сердце приобретает форму капли (висячее сердце). Пациенты предъявляют жалобы на одышку, быструю утомляемость, сердцебиение при физической нагрузке.
Операция показана только при нарушении функции внутренних органов и не проводится детям младше 5 лет.
Плоская грудная клетка
Обусловлена неравномерным развитием грудной клетки с уменьшением ее переднезаднего размера. Не вызывает изменений со стороны органов грудной полости.
Приобретенные деформации возникают в результате перенесенных заболеваний (рахита, костного туберкулеза, болезней легких и т.д.) Как правило, в процесс вовлекаются задняя и боковые поверхности грудной клетки.
Эмфизематозная грудная клетка
Развивается при хронической эмфиземе легких. Переднезадний размер грудной клетки увеличивается, грудь пациента становится бочкообразной. Уменьшение дыхательных экскурсий обусловлено заболеванием легких.
Паралитическая грудная клетка
Характеризуется уменьшением переднезаднего и бокового размера грудной клетки. Межреберные промежутки расширены, лопатки отстают от спины, ключицы хорошо выделяются. Отмечается ассиметричное западение под- и надключичных ямок и межреберных промежутков, асинхронное движение лопаток при дыхании. Патология обусловлена хроническими заболеваниям плевры и легких.
Ладьевидная грудная клетка
Возникает у пациентов с сирингомиелией. Характеризуется ладьевидным углублением в средней и верхней частях грудины.
Кифосколиотическая грудная клетка
Развивается в результате патологического процесса в позвоночнике, сопровождающегося выраженным изменением его формы, что подтверждается при рентгенографии и КТ позвоночника. Может возникать при туберкулезе позвоночника и некоторых других заболеваниях. Выраженная кифосколиотическая деформация вызывает нарушение работы сердца и легких. Плохо поддается лечению.
www.krasotaimedicina.ru
виды, килевидная, вогнутая, врожденная, причины, лечение
Под деформацией грудной клетки понимают нарушения патологической природы, связанные с ее формой. Каркас, состоящий из костей и мышц, имеет важную задачу: защищать жизненно важные внутренние органы. Изменения в нем могут помешать выполнять эту функцию.
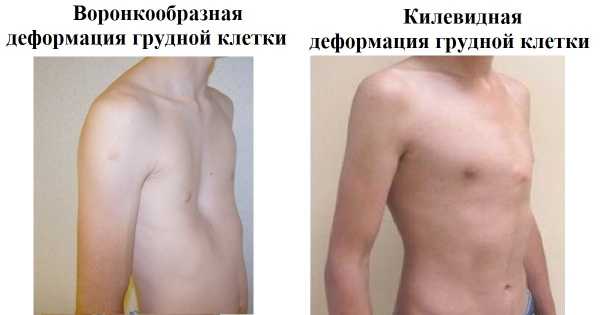
Видоизменения происходят под воздействием внутриутробных аномалий или из-за приобретенных болезней. Деформация вызывает эстетический дискомфорт, мешает социальной адаптации. Однако главная опасность таких аномальных изменений состоит в смещении внутренних органов, давления на них, нарушения функциональных возможностей.
Классификация и виды
Все деформационные изменения внешнего вида грудины разделяют на врожденные и приобретенные. Каждая из этих групп имеет свои подвиды, которые отличаются проявлениями и степенью опасного влияния на работу органов, находящихся в непосредственной близости к грудине. Большинство известных видов спровоцировано генетическими отклонениями. Это значит, что генетическая программа сформирована неправильно уже изначально, поэтому повлиять на развитие врожденной болезни невозможно.
Еще она причина врожденных деформаций грудной клетки – нарушения в процессе формирования и развития соединительной и хрящевой ткани в период нахождения малыша в утробе. Она возникает из-за ферментативных нарушений разного типа.
Врожденные изменения имеют такую классификацию:
- Воронкообразная;
- Килевидная;
- Плоская.
Приобретенная форма болезни – следствие перенесенных патологий, связанных с костями, мышцами и связками. Появление изменений вызвано болезнями:
- Рахитом;
- Опухолевыми процессами в ребрах;
- Флегмоной;
- Посттравматическими процессами после ожогов и травм грудины;
- Туберкулезом;
- Остеомиелитом;
- Эмфиземой легких.
Среди приобретенных деформаций выделяют такие виды:
- Эмфизематозная;
- Паралитическая;
- Ладьевидная;
- Кифосколиотическая.
Еще одна важная классификация изменений формы грудины связана с местом расположения аномальных изменений. Различают такие деформации:
- Симметричные;
- Ассиметричные;
- Передние;
- Задние;
- Боковые.
Степень выраженности аномальных отклонений может иметь любой диапазон нарушений. Рассмотрим характерные проявления некоторых видов деформации грудной клетки.
Врожденные деформации грудной клетки
Деформация грудной клетки врожденного типа выражена в изменении формы грудины, которое связано с недоразвитостью ребер и мышечной ткани вокруг них. Возможно их полное отсутствие.

Воронкообразная деформация грудной клетки
Эта аномалия встречается чаще других. Считается, что ее вызывают нарушения в формировании соединительной и хрящевой ткани. Генетическая обусловленность патологии подтверждается многочисленными примерами проявления болезни в анамнезе у родственников пациента. Страдают патологическими нарушениями очень часто мальчики.
Искривление грудной клетки в данном случае проявляется ее «западением». Такое аномальное «строение» грудины приводит к развитию опасных изменений в окружающих органах и тканях.
Чтобы определить метод лечения, врачу нужно выяснить степень патологии. Их три:
- 1 степень – воронка неглубокая. Грудина «оседает» на 2 см. Сердце находится на «своем» месте.
- 2 степень. Характеризуется незначительным «сдвигом» сердца до 2-3 см. Глубина «впадины» достигает 4 см.
- 3 степень. Опасное смещение сердца, превышающее 3 см, сопровождающееся глубокой «впадиной» в грудине, превышающей 4 см.
Распознать патологию легче всего, когда пациент достигнет трехлетнего возраста. К этому времени аномалии в развитии грудины достигают своего пика. У новорожденных детей и малышей до 3 лет болезнь не очень заметна.
Признаки патологии проявляются ярче во время вдоха, когда западение ребер усиливается. Болезнь всегда сопровождается отставанием в физическом развитии ребенка, ослабленным иммунитетом, склонностью к появлению простудных заболеваний. Чем старше становится малыш, чем глубже становится «воронка». Увеличивается и количество «сопровождающих» болезней. Появляются проблемы с сердечно-сосудистой и дыхательной системами.
Килевидная деформация грудной клетки (куриная грудь)
Возникновение аномалии связывают с увеличенным ростом хрящей ребер. «Лидерами» в деформационных процессах признаны хрящи 5-7 ребер.
Килевидная деформация грудной клетки имеет характерный вид: она похожа на грудь курицы или киля за счет увеличенного размера переднезаднего отдела грудины.
Изменения отчетливо проявляются с возрастом, постепенно перерастая в серьезный косметический дефект. Однако он не представляет серьезной опасности для внутренних органов. Происходит видоизменение формы сердца: оно приобретает вид капли. Такая форма главного органа называется висячей.
Помимо явно выраженной внешней симптоматики пациент ощущает такие проявления болезни:
- Одышка;
- Усиленное сердцебиение при повышенных физических нагрузках;
- Наступление усталости после выполнения незначительного объема работы.
Выделяют 3 вида тяжести патологии:
- 1 вид характеризуется «выпиранием» грудины не более 2 см над уровнем грудной клетки.
- 2 вид проявляется патологическими изменениями до 4 см.
- 3 вид ярко выраженный: нарушения достигают 6 см.
Плоская грудная клетка
Болезнь появляется из-за неравномерного «роста» костей грудины. Такой функциональный сбой содействует уменьшению переднего и заднего отдела груди. Нарушения не влияют на функциональные особенности работы внутренних органов.
Распознать болезнь можно по характерным признакам:
- Несвойственный этой возрастной группе высокий рост;
- Непропорционально узкие плечи;
- Длинные руки и ноги;
- Часто видны явные диспропорции мышечной массы и роста.
Приобретенные деформации грудной клетки
Нарушения формы грудной клетки приобретенного характера многочисленны. Также много причин, которые вызывают патологические изменения грудины. Однако все они связаны с заболеваниями, течение которых провоцирует осложнения в виде вогнутой грудной клетки.
Эмфизематозный вид
Патология вызвана опасной болезнью – эмфиземой легких. Внешний вид грудины меняется, она становится похожа на бочонок.
Пациент испытывает трудности с дыханием, у него нарушается функционирование сердца.
Паралитический вид
Еще одна деформация, которая вызвана болезнями легких. При ней переднезадние и боковые части грудины уменьшаются. При этом промежутки между ребрами увеличиваются. Лопатки и ключицы хорошо выступают на уровне спины. Западение ассиметричное, во время дыхания лопатки двигаются асинхронно.
Ладьевидный вид
Нарушения во внешнем виде грудины вызваны опасным заболеванием – сирингомиелией. Эта патология нервной системы возникает при появлении «углублений» в спинном мозгу.
Костно-мышечный каркас похож на ладью: он приобретает углубления вверху и посередине.
Кифосколиотический вид
Патология вызвана нарушениями в позвоночном столбе. Оно проявляется изменениями его формы и искривлением. Частая причина появления болезни – туберкулез позвоночника.
Развитие болезни вызывает опасный сбой в функционировании систем и органов. «Под ударом» оказываются сердце и легкие. Вылечить патологию невозможно.
Полезное видео — Виды и лечение деформации
Лечение деформационных изменений
Выбор лечения определяется в зависимости от вида патологии. Также немаловажное значение имеет, на какой стадии находится деформация. Обязательной коррекции требует изменения, при которых нарушаются функциональные возможности сердца и легких.
На 1 стадии развития нарушений назначается терапевтическое лечение, базой которого становятся физиопроцедуры:
Усугубление болезни, которое проявляется во 2 и 3 степени тяжести, лечат только с помощью хирургов. Процедуры могут приостановить деформационные нарушения, однако исправить их они не в состоянии.
Популярная методика, используемая в процессе лечения деформации воронкообразного типа, – вакуумный колокол. Специфика метода состоит в следующем: под воронкой создается вакуум, работа которого – «вытягивать» западение. Если после использования, метод оказался неэффективным, назначают стернохондропластику.
Стендрохондропластика – проведение поперечных надрезов на груди, с помощью которых проводится отделение грудной мышечной ткани и иссечение хрящей ребер. Затем в грудную полость вводится направляющая пластина. Методика признана эффективной. Однако она имеет существенный недостаток: после операционного вмешательства на груди остаются большие шрамы.
Операционное вмешательство проводят в возрасте 5-7 лет. Этот период считается оптимальным для достижения лучшего результата лечения.
Метод Насса не имеет «некрасивого» побочного эффекта в виде шрамов после операции. Ее выполняют так: в разрезы, выполненные по бокам, вставляются пластины из металла. Их задача – постоянно воздействовать на грудину, выпрямляя ее и фиксируя в одном положении.
Такое операционное вмешательство в детском возрасте имеет свою специфику: ребенок носит пластины 3-4 года, затем их вынимают. К этому времени дефект исчезает, а внешний вид грудины ребенка ничем не отличается от груди его сверстников.
Деформация килевидного типа лечится консервативно. К помощи хирургов прибегают только в экстренных ситуациях, когда искривления костей и хрящей мешают правильной работе легких и сердца. При начальных стадиях в детском возрасте хороших результатов достигают при регулярном ношении корсета.
Плоскую грудь у малышей лечат гимнастикой, массажем, плаванием и другими физиопроцедурами. Однако полностью исправить внешние проявления патологии нельзя.
Операция позволяет эффективно устранить патологию в 90% случаев.
Профилактика
Повлиять на появление врожденной деформации грудной клетки невозможно. А вот предотвратить приобретенные формы патологии можно.
Главное и единственное профилактическое правило – своевременно лечить патологии легких и органов дыхания. Также детей нужно приучать заниматься физкультурой, укрепляя мышечный каркас позвоночника.
Школа здоровья (видео)
lfkplus.ru
Лечение искривления грудной клетки и ребер у подростка
Искривление ребер
Проблемы осанки и правильного положения позвоночника у детей волнуют многих ответственных родителей. Однако не стоит забывать, что искривление позвоночника и сколиоз грудного отдела могут иметь более серьезные последствия, чем может показаться на первый взгляд. Давайте же рассмотрим эту проблему всесторонне.
Причины
В норме позвоночный столб имеет четыре плавных изгиба – два из них кпереди (лордозы) и два кзади (кифозы). К позвонкам грудного отдела хребта крепятся пары ребер, другими своими концами они сращены с грудиной. Эти кости формируют собой грудную клетку и выполняют в основном защитную и поддерживающую функции для таких важных органов как сердце и легкие.
Причины, приводящие к развитию деформации грудной клетки, можно условно разделить на две группы: врожденные и приобретенные. К первым можно отнести такие патологии как синдромы Марфана, Дауна, а также различные явления дисплазии и аплазии хрящевой и костной ткани ребер, позвоночника и грудины. К приобретенным факторам, влияющим на развитие искривления грудной клетки, относятся сколиоз, рахит, некоторые инфекционные болезни (туберкулез, сифилис), а также травмы грудного отдела позвоночника и ребер.
В зависимости то того, какая патология стала причиной, деформация грудной клетки и искривление ребер будут внешне отличаться. Так выделяют такие виды:
- Врожденная деформация:
- «грудь сапожника» или воронкообразная;
- килевидная или «куриная грудь»;
- плоская.
- Приобретенная деформация:
- кифосколиотическая;
- паралитическая;
- эмфизематозная;
- ладьевидная.
Чаще всего медики сталкиваются с воронкообразной, килевидной и кифосколиотической грудью. Однако, если первые два вида впервые выявляются еще в детском возрасте, то кифосколиотическая деформация развивается чаще у подростков.
Боковое искривление позвоночника или сколиоз грудо-поясничного отдела возникает в первую очередь под воздействием сочетания неблагоприятных факторов:
- быстрый рост костей и более медленный рост мускулатуры;
- большое количество времени, проводимого в сидячем положении, в особенности, если рабочее место не соответствует росту;
- гиподинамия.
Это практически всегда приводит к изменению положения грудо-поясничного отдела позвоночника и ребер, деформации грудной клетки и сдавливанию внутренних органов. Лечение этих изменений нужно начинать как можно раньше, так как от этого будет напрямую зависеть эффективность принимаемых мер. На ранних этапах развития данной патологии хорошие результаты покажут даже простые физические упражнения, подобранные специалистом-ортопедом.
Симптомы
Чтобы обнаружить имеющуюся врожденную деформацию грудной клетки в домашних условиях и вовремя начать лечение часто бывает достаточно лишь визуального осмотра. Тогда как для выявления кифосколиоза может потребоваться провести несколько простых манипуляций. Ребенка нужно раздеть до белья и оценить расположение плечевого пояса (симметричное), важно обратить внимание на то, как располагаются остистые отростки позвоночника (должны идти четко по прямой сверху вниз). Если на этом этапе изменение не обнаружено, то можно попросить ребенка выполнить простое упражнение – наклон туловища вниз. При наличии сколиотических изменений спина ребенка будет неровной, одна часть её будет выше второй.
Также ребенок с деформацией грудной клетки может жаловаться на одышку при физических нагрузках, сердцебиение, боли в спине или груди, покалывание или онемение в руках. Кроме того наличие внешних дефектов может приводить к травмированию психики, развитию замкнутости или депрессии.
Лечение
Лечение деформированной грудной клетки, неважно связано оно со сколиозом или с другими патологиями, проводит врач-ортопед, а также хирург или травматолог. Поэтому при возникновении первых подозрений следует обращаться к любому из этих специалистов, так как раннее выявление данной патологии очень важно.
Хотя в большинстве своем изменение формы грудной клетки и отдела позвоночника легко увидеть без каких-либо вспомогательных средств, все же для адекватной оценки состояния ребенка может потребоваться проведение инструментальных обследований. В первую очередь речь пойдет о рентгенографии грудной клетки и позвоночника в двух проекциях – прямой и боковой. Если же полученные снимки не смогут дать полной картины, то существуют и более точные методы – компьютерная томография (КТ) и магнитно-резонансная томография. (МРТ).
В некоторых случаях могут потребоваться и исследования сердца и легких, которые позволяют оценить степень их сдавления и функциональности и подобрать при необходимости соответствующее лечение. Наиболее часто с этой целью применяют исследование функции внешнего дыхания (спирометрия), кардиограмма и УЗИ сердца.
Лечение данной патологии во многом будет зависеть от того, какая именно причина привела к развитию деформации груди и искривлению грудного отдела позвоночника. Кроме того важным фактором, влияющим на результативность будет также вопрос своевременности обращения за помощью к врачу. Чаще всего, если имеющееся изменение конфигурации грудной клетки и ребер не приводит к серьезному сдавлению органов, а само заболевание выявлено на начальной стадии, то лечение будет заключаться в использовании следующих мероприятий:
- физические упражнения и ЛФК;
- лечебный массаж;
- коррекция сопутствующих заболеваний и образа жизни.
Все необходимые физические упражнения должны подбираться только лечащим врачом и проводиться регулярно. При их выполнении необходимо следить, чтобы движения были нерезкими и не вызвали болевых ощущений. Помните, что лечение данной патологии очень длительное и требует большой приверженности со стороны пациента.
В ситуациях, когда пациент появляется в кабинете врача в запущенной стадии или с серьезным нарушением функции сердца и/или легких из-за деформации реберного каркаса, то простые упражнения не помогут. Обязательно назначается лечение недостаточности внутренних органов, а также решается вопрос о возможности проведения оперативного вмешательства.
helpspine.ru
Деформации грудной клетки у детей
Деформации грудной клетки у детей – врожденное или рано приобретенное искривление грудины и сочленяющихся с ней ребер. Деформации грудной клетки у детей проявляются видимым косметическим дефектом, нарушениями со стороны деятельности дыхательной и сердечно-сосудистой систем (одышкой, частыми респираторными заболеваниями, быстрой утомляемостью). Диагностика деформации грудной клетки у детей предполагает проведение торакометрии, рентгенографии (КТ, МРТ) органов грудной клетки, позвоночника, грудины, ребер; функциональных исследований (ФВД, ЭхоКГ, ЭКГ). Лечение деформации грудной клетки у детей может быть консервативным (ЛФК, массаж, ношение наружного корсета) или хирургическим.
Общие сведения
Деформации грудной клетки у детей – патологическое изменение формы, объема, размеров грудной клетки, приводящее к уменьшению грудино-позвоночного расстояния и нарушению положения внутренних органов. Деформации грудной клетки встречаются у 14% населения; при этом у детей (преимущественно у мальчиков) врожденные аномалии диагностируются с частотой 0,6-2,3%. Деформации грудной клетки у детей представляют собой косметический дефект, могут вызывать функциональные проблемы со стороны дыхания и сердечной деятельности, причинять психологический дискомфорт ребенку. Эти обстоятельства неблагоприятно сказываются на гармоничном развитии детей и их социальной адаптации. Проблема деформаций грудной клетки у детей является актуальной для торакальной хирургии, детской травматологии и ортопедии, детской кардиологии, детской психологии.
Деформации грудной клетки у детей
Причины деформаций грудной клетки у детей
По времени развития и воздействующим причинным факторам различают врожденные и приобретенные деформации грудной клетки у детей. Врожденные деформации могут быть обусловлены генетическими причинами или возникать в результате нарушения развития скелета (грудины, ребер, позвоночника, лопаток) во внутриутробном периоде.
Наследственные деформации грудной клетки в определенных семьях возникают у детей в 20-65% случаев. В настоящее время известно множество синдромов, одним из компонентов которых служат пороки грудино-реберного комплекса. Наиболее распространенным среди них является синдром Марфана, характеризующийся астеническим телосложением, арахнодактилией, воронкообразной и килевидной деформацией грудной клетки, расслаивающейся аневризмой аорты, подвывихом и вывихом хрусталиков, биохимическими изменениями обмена гликозаминогликанов и коллагена. В основе формирования наследственных деформаций грудной клетки у детей лежит дисплазия хрящевой и соединительной ткани, развивающаяся в результате различного рода ферментативных нарушений.
Причины возникновения ненаследственных (спорадических форм) пороков передней грудной стенки неизвестны. К этому могут приводить любые тератогенные факторы, действующие на развивающийся плод. Наиболее часто врожденные деформации грудной клетки у детей обусловлены неравномерным ростом грудины и реберных хрящей, патологией диафрагмы (короткие мышечные волокна могут втягивать грудину внутрь), патологией развития хрящей и соединительной ткани.
Приобретенные деформации грудной клетки у детей, как правило, развиваются в результате перенесенных заболеваний костно-мышечной системы – рахита, туберкулеза, сколиоза, системных заболеваний, опухолей ребер (хондром, остеом, экзостозов), остеомиелита ребер и др. В ряде случаев приобретенная деформация грудной клетки вызывается гнойно-воспалительными заболеваниями мягких тканей грудной стенки (флегмоной) и плевры (хронической эмпиемой), опухолями средостения (тератомой, нейрофиброматозом и т.д.), травмами и ожогами грудной клетки, эмфиземой легких. Кроме этого, деформации грудной клетки у детей может являться следствием неудовлетворительных результатов торакопластики, срединной стернотомии по поводу врожденных пороков сердца.
Классификация деформаций грудной клетки у детей
По виду деформации грудной клетки у детей могут быть симметричными и асимметричными (правосторонними, левосторонними). Среди врожденных деформаций грудной клетки у детей в педиатрии чаще встречаются воронкообразная грудь (pectus excavatum) и килевидная грудь (pectus carinatum). К редким врожденным деформациям грудной клетки (около 2%) относятся синдром Поланда, расщелина грудины и др.
Воронкообразная деформация грудной клетки у детей («грудь сапожника») составляет порядка 85-90% врожденных пороков развития грудной стенки. Ее характерным признаком служит различное по форме и глубине западение грудины и передних отделов ребер, сопровождающееся уменьшением объема грудной полости, смещением и ротацией сердца, искривлением позвоночника.
Выраженность воронкообразной деформации грудной клетки у детей может носить 3 степени:
- I – вдавление грудины до 2 см; сердце не смещено;
- II – вдавление грудины 2-4 см; смещение сердца менее 3 см;
- III – вдавление грудины более 4см; смещение сердца более 3 см.
Килевидная деформация грудной клетки («голубиная», «куриная» грудь) у детей встречается реже, чем воронкообразная; при этом 3 из 4-х случаев аномалии приходятся на мальчиков. При килевидной грудной клетке ребра присоединяются к грудине под прямым углом, «выталкивая» ее вперед, увеличивая передне-задний размер грудной клетки и придавая ей форму киля.
Степени килевидной деформации грудной клетки у детей включают:
- I – выпячивание грудины до 2 см над нормальной поверхностью грудной клетки;
- II – выпячивание грудины от 2-х до 4 см.;
- III – выпячивание грудины от 4-х до 6 см.
Приобретенная деформация грудной клетки у детей подразделяется на кифосколиотическую, эмфизематозную, ладьевидную и паралитическую.
Симптомы деформаций грудной клетки у детей
Клинические проявления воронкообразной деформации грудной клетки различаются в зависимости от возраста ребенка. У грудничков вдавление грудины обычно малозаметно, однако отмечается «парадокс вдоха» – грудина и ребра западают при вдохе, при крике и плаче ребенка. У детей младшего возраста воронка становится более заметной; отмечается склонность к частым респираторным инфекциям (трахеитам, бронхитам, рецидивирующим пневмониям), быстрая утомляемость в играх со сверстниками.
Своей наибольшей выраженности воронкообразная деформация грудной клетки достигает у детей школьного возраста. При осмотре определяется уплощенная грудная клетка с приподнятыми краями ребер, опущенные надплечья, выпяченный живот, грудной кифоз, боковые искривления позвоночника. «Парадокс вдоха» заметен при глубоком дыхании. Дети с воронкообразной деформацией грудной клетки имеют пониженную массу тела, бледные кожные покровы. Характерны низкая физическая выносливость, одышка, потливость, тахикардия, болевые ощущения в области сердца, артериальная гипертензия. Вследствие частых бронхитов у детей нередко развивается бронхоэктатическая болезнь.
Килевидная деформация грудной клетки у детей обычно не сопровождается серьезными функциональными нарушениями, поэтому основным проявлением патологии служит косметический дефект – выпячивание грудины вперед. Степень деформации грудной клетки у детей может прогрессировать с возрастом. При изменении положения и формы сердца могут иметь место жалобы на быструю утомляемость, сердцебиение и одышку.
Дети-школьники с деформацией грудной клетки осознают свой физический недостаток, стараются скрыть его, что может привести к вторичным психическим наслоениям и потребовать помощи со стороны детского психолога.
Синдром Поланда или реберно-мышечный дефект включает комплекс пороков, среди которых отсутствие грудных мышц, брахидактилия, синдактилия, амастия или ателия, деформация ребер, отсутствие подмышечного оволосения, уменьшение подкожно-жирового слоя.
Расщелина грудины характеризуется ее частичным (в области рукоятки, тела, мечевидного отростка) или тотальным расщеплением; при этом перикард и покрывающая грудину кожа интактны.
Диагностика деформаций грудной клетки у детей
Физикальное обследование ребенка педиатром позволяет выявить видимое изменение формы, размеров, симметричности грудной клетки; обнаружить функциональные шумы в сердце, тахикардию, хрипы в легких и т. д. Нередко при осмотре детей с деформацией грудной клетки выявляются различные дизэмбриогенетические стигмы: гипермобильность суставов, нистагм, готическое небо и др. Наличие объективных признаков деформации грудной клетки требует углубленного инструментального обследования детей под руководством торакального хирурга или детского травматолога-ортопеда.
Степень и характер деформации грудной клетки у детей определяется с помощью торакометрии, дающей представление о глубине и ширине грудной клетки, ее косых размерах, торакальном индексе, а также позволяющей проследить эти показатели в динамике. Более точные сведения получают после проведения рентгенографии и КТ грудной клетки, грудины, ребер, позвоночника. Эти исследования позволяют оценить костную структуру грудной клетки, изменения в легких, степень смещения органов средостения.
Для определения тяжести вторичных изменений со стороны сердечно-легочной системы проводится электрокардиография, ЭхоКГ, МРТ сердца, спирометрия, консультации детского пульмонолога и детского кардиолога.
Лечение деформаций грудной клетки у детей
Лечение килевидной деформации грудной клетки у детей начинают с консервативных мероприятий: проведения ЛФК, массажа, лечебного плавания, ношения специальных компрессионных систем и детских ортезов. Хирургическая коррекция килевидной грудной клетки показана при выраженном косметическом дефекте и прогрессировании степени деформации у детей старше 5 лет. Различные способы торакопластики предусматривают субперихондральную резекцию парастернальных частей ребер, поперечную стернотомию, перемещение мечевидного отростка и последующую фиксацию грудины в нормальном положении путем ее сшивания с надхрящницей и концами ребер.
При воронкообразной грудной клетки консервативные мероприятия показаны только при I степени деформации; при II и III степени необходимо хирургическое лечение. Оптимальным периодом для хирургической коррекции воронкообразной грудной клетки считается возраст детей от 12 до 15 лет. При этом фиксация корригированного положения переднего отдела грудной клетки может осуществляться с помощью наружных швов из металлических или синтетических нитей; металлических фиксаторов; костных ауто- или аллотрансплантатов, оставленных в грудной полости, или без их использования.
Специальные методики торакопластики предложены для хирургической коррекции расщелины грудины и реберно-мышечных дефектов.
Результаты реконструкции грудной клетки у детей при ее врожденной деформации хорошие в 80-95% случаев. Рецидивы отмечаются при неадекватной фиксации грудины, чаще у детей с диспластическими синдромами.
www.krasotaimedicina.ru
