🔍 популярные вопросы про беременность и ответы на них
На данной странице собраны наиболее популярные посты и комментарии наших пользователей по теме “Преждевременное старение плаценты на 33 неделе”. Это поможет вам быстро получить ответ на вопрос, также вы можете принять участие в обсуждении.
Дочка получила ожог 3 а, б степени. нам сделали аутопластику. пересадили кожу с бедра на ручку. Был ожог на лице, обошлось без xирургического вмешательства. на лице остались атрофические рубцы(мажем контрактубексом), на руке еще не понятно что, там остается суxая корочка(кожа). для профилактики рубцевания на руке ничего не прописали. думаю к какого врачу обратиться для назначения…
3 мес. назад моя доченька получила ожог 3 степени((( подскажите, мазь тенториум действительно так эффективен при восстановление кожи от ожогов?мы щас мажем всем тем, чем нам доктор прописал, но слышала много историй про этот чудо крем, что заживляет даже после операционные швы. и девочки, не дай Бог ни кому такое, но если вдруг случится ожог, вам поможет только холодная вода, и ничего…
в общем (подруги знают) месяц назад дочка моя обожгла кипятком ножки. ступни (при том нижняя часть ступни, как стоял ребенок) осталась не обожженой, то есть ожоги только на верхней части ступней. ездили мы к врачам на перевязки. малышка моя первое время лежала, оно и ежу понятно, но уже как недели полторы ходит еще точнее носится (даже уже вчера гулять ходили одев обувь). врачи уже делают…
По просьбам некоторых девочек напишу про ожоги. Еще одно распространенное травмирование: ожоги. Ожог-травматические повреждения покровов тела человека в результате воздействия на кожу (слизистые) различных факторов: -термических — 90-95% всех ожогов -химических -электрических -лучистой энергии (облучение) Тяжесть состояния определяется площадью и глубиной поражения, локализацией, а также есть…
В жаркие летние дни мы нередко забываем о мерах предосторожности, которые следует соблюдать, выходя на улицу. Например, собираясь на пляж, случайно забываем взять с собой крем для защиты от ультрафиолетового излучения. Увы, такое неответственное поведение может привести к вполне неприятным результатам – солнечным ожогам. Чтобы восстановить утраченный водный баланс вашей кожи после…
Купила масла, теперь ими буду мазать живот и растяжки свои каждый день.Вот инфо о маслах для себя ну и может каму тоже интересно. И еще мажу контрактубексом через день сразу посли ванной растяжки. Посмотрим через пару месяцев на результаты, если хорошие результаты будут то скину фотки. Розмариновое масло Антисептические свойства: используют при поражениях кожи: угревая и фурункулезная…
Льняное масло является уникальным продуктом, обладающим целебными свойствами, который нам подарила сама природа. Его получают путем холодного отжима из льняного семени. Это масло нашло широкое применение не только в питании, промышленности, медицине, но и в косметологии. Масло из льняного семени положительно сказывается на состоянии волос, ногтей, кожи лица и тела. Безусловно, полезные…
Родила я в марте 2012! Забеременела я при весе 65 кг, рожать отправилась 89 кг, набрала я почти 25 кг. Это ужас был для меня и в плане физическом, и в плане моральном, но я думала что это все из за беременности, и если я столько набираю — то это есть истина! Сейчас пройдя долгий путь к своему похуданию и форме переспорю любого — надо грамотно кушать, по чуть чуть, причем правильно, и все же…
Племянница 8 мес. опрокинула на себя чай, обожгла ножку. Из за того что была в колготках кожа приварилась, т.е. в дальнейшем слезла. Охладили водой, намазали пантенолом. Отвезли в больницу. Наложили повязку. Колят атибиотики. Девочки может у кого была такая ситуация, вопрос 1 Как быстро зажило, не осталось ли шрамов? Вопрос 2 Какие лекартва помогли? Т.е.от ожога и для восстановления микрофлоры…
www.baby.ru
Преждевременное старение плаценты на 31, 32, 33, 34, 35, 36 неделе: причины, последствия, лечение, роды
Залогом благополучной беременности и нормального развития плода в утробе является нормальное функционирование внутренних органов будущей мамы и отсутствие каких-либо патологий. Это же касается и плаценты – органа, ответственного за поставку кислорода и питательных веществ к плоду. В народе этот орган еще называют «детским местом». Если по определенным причинам плацента не справляется со своими функциями, то врачи говорят о ее недостаточности или раннем созревании. Какую угрозу это может представлять для малыша?
Причины раннего созревания детского места на 31-36 неделе
В норме плаценты имеет 3 степени зрелости и четвертую – нулевую. До 30 недели беременности оптимальным является нулевая зрелость органа, что означает, что плацента справляется со своими функциями и беременность развивается нормально. Как правило, при скрининговом исследовании беременной на 31-36 неделях ей ставят 1 зрелость плаценты, что также является нормой. Если на этом сроке «детское место» имеет вторую или даже третью степень зрелости, то это говорит о том, что орган не справляется со своими функциями и тому есть ряд причин. К таким причинам чаще всего относятся:
- ведение неправильного образа жизни – курение, прием алкоголя, злоупотребление кофе;
- частые стрессы;
- недосыпания и значительные физические или эмоциональные нагрузки;
- самостоятельный прием лекарственных препаратов, в частности антибиотиков или анальгетиков;
- перенесенные вирусные инфекции и другие заболевания во время беременности.

Опасные последствия раннего старения детского места на 31-36 неделе
Именно плацента является своеобразным «посредником» между материнским организмом и организмом будущего малыша, поэтому крайне важно, что этот орган справлялся со своими обязанностями до самих родов – это обеспечит рождение здорового малыша. На сроке 31-36 недель происходит усовершенствование мозговых извилин у плода, а при раннем созревании «детского места» на этом сроке ребенок получает недостаточное количество кислорода, что может привести к отрицательным последствиям:
- преждевременные роды;
- кислородное голодание плода, в результате чего может наступить смерть;
- отставание в умственном и физическом развитии на фоне недостаточного кровоснабжения плаценты и передачи плоду кислорода и полезных питательных веществ;
- инфицирование плода, так как плацента уже не может полноценно защищать ребенка и «фильтровать» попадающие в матку вещества.
Старение плаценты: лечение на 31, 32, 33, 34, 35, 36 неделе

При выявлении раннего созревания детского места на УЗИ женщина должна находиться под постоянным контролем врачей. Теперь женскую консультацию придется посещать гораздо чаще, а, возможно, и вовсе на время лечь в стационар. Не стоит отказываться от госпитализации, если так настаивает гинеколог, ведь каждая будущая мама заинтересована в рождении здорового малыша в положенный срок.
Врачи никак не могут восстановить первоначальные функции плаценты при ее раннем созревании, однако их действия направлены на возобновление оптимального кровотока в сосудах органа и поддержание состояния плода в матке. Для этого пациентке назначают:
- внутривенное введение раствора глюкозы с витаминами для питания плода;
- спазмолитики – чтобы расслабить кровеносные сосуды и обеспечить лучший доступ питательных веществ и кислорода к плоду;
- при необходимости назначают препараты, используемые при дыхательной недостаточности.
Помимо медикаментозной поддерживающей терапии женщине следует исключить нервные стрессы, стараться больше отдыхать и дышать свежим воздухом.
Роды при старении детского места на 31, 32, 33, 34, 35, 36 неделе

Чтобы оценить степень риска для плода при раннем созревании плаценты на 31, 32, 33, 34, 35, 36 неделях беременности женщине помимо УЗИ проводят специальные исследования – КТГ и доплерографию сосудов плода. Если плод по развитию не соответствует своему сроку гестации и отстает на 2 и более недели, то женщину в обязательном порядке направляют на лечение в стационар. При прогрессировании патологии со стороны детского места и явных признаках гипоксии плода врачи могут предложить пациентке операцию кесаревого сечения ранее положенного срока – это позволит спасти жизнь малышу и выходить его в условиях палаты интенсивной терапии.
Ирина Левченко, врач акушер-гинеколог, специально для сайта Mirmam.pro
Преждевременное созревание плаценты – причины, симптомы, диагностика и лечение
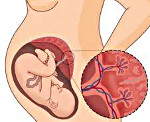
Преждевременное созревание плаценты — появление эхографических признаков зрелости плацентарной ткани раньше гестационного срока, для которого такие изменения являются физиологическими. Клинически никак не проявляется, диагностируется только при плановом скрининге. При постановке диагноза используют данные УЗИ. Исследование дополняют допплерографией плацентарного кровотока, КТГ, фетометрией, фонокардиографией плода. Лечение предполагает терапию основного заболевания и назначение препаратов, улучшающих кровообращение между беременной и ребенком, — антиагрегантов, сосудорасширяющих средств, эссенциальных фосфолипидов, аминокислотных комплексов.
Общие сведения
В норме детское место проходит несколько этапов (стадий) развития, соответствующих особенностям роста и созревания плода на определенных сроках гестации. Физиологические изменения, происходящие в тканях плаценты, позволяют ей эффективно справляться с выполнением питательной, дыхательной, выводящей и барьерной функции. При наличии некоторых провоцирующих факторов, вызывающих перенапряжение компенсаторных процессов, детское место растет и созревает ускоренными темпами. В подобных случаях говорят о ПСП — преждевременном созревании (старении) плаценты. Актуальность своевременной диагностики расстройства обусловлена высокой вероятностью его осложнения фетоплацентарной недостаточностью, представляющей угрозу для физиологичного развития ребенка.
Преждевременное созревание плаценты
Причины преждевременного созревания плаценты
Раннее начало процессов старения плацентарной ткани провоцируется любым фактором, приводящим к усиленному функционированию системы «мать-плод». Пусковым моментом в развитии нарушения могут послужить изменения в материнском организме, неблагоприятные факторы окружающей среды, патологическое течение беременности. По мнению специалистов в сфере акушерства и гинекологии, наиболее распространенными причинами преждевременного начала процессов старения детского места являются:- Экстрагенитальная патология. Ускоренное развитие плацентарной ткани чаще наблюдается у беременных, страдающих соматическими и эндокринными заболеваниями (болезнями почек, артериальными гипертензиями, сахарным диабетом, гипотиреозом, гипертиреозом). Это связано с повышенной нагрузкой на функционально несостоятельные органы и системы, а также изменениями микроциркуляции во время беременности.
- Хронические заболевания репродуктивных органов. К нарушению процессов плацентации, а затем и функционирования плаценты приводят структурные изменения стенки матки, возникшие после абортов, вследствие хронического эндометрита, аденомиоза, субслизистых миом. Преждевременное начало созревания возможно при дисгормональных расстройствах на фоне заболеваний яичников (оофоритов, аднекситов, склерокистозного синдрома).
- Гестозы. Характерные изменения кровообращения в стенке матки и маточно-плацентарном комплексе, возникающие при длительном течении гестозов, усиливают функциональную нагрузку на детское место. На начальных этапах компенсаторные механизмы позволяют поддерживать нормальное кровоснабжение плода. Однако в последующем срыв компенсации ускоряет рост плаценты, стимулирует ее преждевременное развитие, созревание и старение.
- Инфекционные заболевания. Значительная нагрузка на плацентарную ткань, которая выполняет защитную функцию, появляется при угрозе поражения плода инфекционными агентами. Провоцирующими факторами становятся возбудители специфических генитальных инфекций (простого герпеса, микоплазмоза, уреаплазмоза, хламидиоза), других инфекционных болезней (ОРВИ, краснухи, токсоплазмоза, цитомегаловирусной инфекции).
- Изосерологическая несовместимость матери и плода. Ребенок, у которого вследствие AB0- или Rh-конфликта возникла гемолитическая болезнь, нуждается в более интенсивном поступлении питательных веществ и кислорода, что повышает нагрузку на ткань плаценты. Усиленное функционирование в сочетании с типичными дисциркуляторными нарушениями потенцирует ускоренный рост и раннее старение элементов фетоплацентарного комплекса.
Предпосылками для развития патологии также являются влияние повреждающих факторов окружающей среды (химических и вибрационных производственных вредностей, радиационных воздействий), наличие у беременной вредных привычек (курение, употребление психоактивных веществ). Нарушение чаще диагностируют у женщин с избыточной или недостаточной массой тела, низкой двигательной активностью и нерациональным питанием.
Патогенез
Преждевременное созревание плаценты является частью компенсаторных механизмов, возникающих при фетоплацентарной недостаточности и впоследствии усугубляющих ее течение. При увеличении потребностей плода в питательных веществах, угрозе его заражения инфекционными агентами, нарушениях микроциркуляции в маточно-плацентарном или фето-плацентарном комплексе формирование и рост детского места происходят более интенсивно, в результате ее ткани раньше достигают этапа, когда начинается их созревание, а потом и старение с образованием кист, кальцинатов, тромбозов, инфарктов. Как следствие, функциональные возможности плаценты уменьшаются, фетоплацентарная недостаточность нарастает.
Классификация
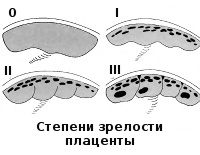
Систематизация стадий зрелости плаценты основана на особенностях ее физиологического развития, учитывает изменения структуры органа, характерные для определенных этапов беременности. О преждевременном созревании говорят в том случае, когда УЗИ-признаки очередной стадии зрелости определяются раньше существующего гестационного срока. Акушеры-гинекологи выделяют 4 степени созревания детского места:
- 0 — нулевая (формирование). Длится со 2-й до 30-й недели гестации. Плацентарная ткань по мере роста ворсинчатого дерева постепенно увеличивается в массе и объеме, на УЗИ имеет гомогенную эхонегативную паренхиму без каких-либо включений.
- I — первая (рост). На 30-34-й неделях беременности в плаценте появляется небольшое количество эхогенных включений за счет коллагенизации стромы, наблюдается небольшая волнистость хориальной пластины, ткани начинают уплотняться.
- II — вторая (зрелость). К 35-39-й неделям гестационного срока усиливается волнистость хориальной мембраны, акустическая плотность повышена, в тканях определяется множество мелких эхопозитивных включений. Орган функционирует нормально.
- III — третья (старение). С 37-й недели беременности хориальная пластина становится извилистой, структура плаценты представлена округлыми плотными дольками с разрежением в центре. Обменная площадь и объем органа уменьшаются.
Созревание считается преждевременным, если признаки первой степени зрелости появляются до 27 недели гестации, второй степени — до 32 недели, третьей — до 36 недели. Подобная динамика развития свидетельствует о высокой вероятности возникновения функциональной недостаточности органа и декомпенсации адаптивных возможностей комплекса «мать-плод».
Симптомы преждевременного созревания плаценты
Изменения, происходящие при раннем старении в плацентарной ткани, клинически не определяются и могут быть обнаружены только инструментально. При отсутствии острых заболеваний, явного обострения хронических болезней или признаков осложнения беременности пациентка обычно не предъявляет каких-либо жалоб. В остальных случаях превалирует симптоматика основной патологии. При значительной плацентарной недостаточности, вызванной преждевременным созреванием тканей плаценты, возможно изменение двигательной активности плода — учащение шевелений и увеличение их интенсивности. О более серьезных расстройствах свидетельствуют редкие шевеления ребенка вплоть до их полного прекращения.
Осложнения
Поскольку старение детского места сопряжено со снижением его функциональных возможностей, патология обычно сопровождается появлением или усилением признаков плацентарной недостаточности. По данным наблюдений, декомпенсация нарушений в системе «плацента-плод» в 64% случаев вызвана именно преждевременным созреванием органа. Ретроспективные исследования свидетельствуют, что появление признаков ПСП на 22-26 неделях беременности практически всегда ассоциировано с выраженной задержкой развития плода и внутриутробной гипоксией в начале III триместра. В крайних случаях патология приводит к антенатальной гибели ребенка. При раннем начале дистрофических и склеротических процессов чаще наблюдаются преждевременная отслойка плаценты, досрочное излитие околоплодных вод и преждевременные роды.
Диагностика
Обнаружение при УЗИ-скрининге изменений, типичных для преждевременного созревания плаценты, является основанием для выполнения комплексной оценки состояния фетоплацентарной системы с последующим тщательным мониторингом беременности. Основные мероприятия направлены на выявление структурных изменений и оценку функциональных возможностей органа. Наиболее ценными в диагностическом плане являются:
- УЗИ матки, плаценты и плода. Метод признан «золотым стандартом» диагностики, позволяет определить толщину плацентарной ткани, обнаружить характерные структурные изменения, свидетельствующие об уплотнении детского места, его структуризации на дольки, появлении кист, отложений солей, участков с нарушенным кровоснабжением.
- Допплерометрия маточно-плацентарного кровотока. Отражение ультразвука кровью, которая движется в сосудах плаценты, зависит от скорости кровотока в системе. С помощью допплерограммы легко оценивать как количественные показатели кровоснабжения, так и качественные характеристики, косвенно свидетельствующие о состоянии сосудов.
С учетом высокого риска развития фетоплацентарной недостаточности необходимо обеспечить контроль роста ребенка при помощи фетометрии, КТГ, фонокардиографии плода. Поскольку преждевременные дистрофические изменения плаценты обычно является вторичными и провоцируется другими расстройствами, важно определить основную патологию. С этой целью рекомендована лабораторная диагностика инфекционных процессов — исследование мазка, микробиологический анализ посева на питательные среды, РИФ, ИФА, ПЦР, TORCH-комплекс, консультации смежных специалистов — уролога, эндокринолога, терапевта, кардиолога, инфекциониста, дерматолога, ревматолога, иммунолога, гематолога и др. Дифференциальная диагностика проводится с инфарктами детского места, кальцинатами, его гиперплазией и новообразованиями (хориоангиомой, пузырным заносом).
Лечение преждевременного созревания плаценты
Основными врачебными задачами при ведении беременной с ПСП являются коррекция расстройств, вызвавших патологию, нормализация кровообращения в маточно-плацентарной системе, выбор оптимального способа и времени родоразрешения. Тактика ведения пациентки на дородовом этапе определяется сроком, на котором было диагностировано преждевременное старение:
- Раннее выявление ПСП. Обнаружение обменно-дистрофических изменений плацентарной ткани на 20-24 неделях является показанием для обследования в специализированном отделении патологии беременности. В таких случаях, начиная с 26 недели гестации, допплометрический контроль кровотока выполняется не реже 1 раза в неделю, ежедневно подсчитываются движения плода. Срочное родоразрешение при критических нарушениях тока крови в пуповине, КТГ-признаках гипоксии плода, остановке его роста, резком уменьшении объема околоплодных вод, появлении других признаков угрозы ребенку может выполняться даже на сроке 31-33 недели.
- Выявление ПСП в III триместре. Согласно результатам исследований, при обнаружении процесса преждевременного старения плаценты на 32-34 и, тем более, 35-37 неделях гестационного срока вероятность патологического течения беременности существенно снижается. Однако для своевременного выявления осложнений необходимо обеспечить регулярное проведение УЗИ и наблюдение специалиста. Предпочтительным методом родоразрешения являются естественные роды. Лишь в тех случаях, когда ПСП сочетается со значительной задержкой развития плода, для профилактики острого дистресс-синдрома у ребенка показано кесарево сечение.
Независимо от сроков выявления преждевременного созревания ткани плаценты акушер-гинеколог или профильный специалист активно лечат основное генитальное или экстрагенитальное заболевание с использованием антибиотиков, гормонотерапии, иммуннокорректоров, сердечно-сосудистых и других медикаментозных средств. Параллельно с коррекцией ведущего расстройства назначают препараты для улучшения кровоснабжения плода — сосудорасширяющие препараты, антиагреганты, аминокислотные комплексы, эссенциальные фосфолипиды. Лекарственная терапия дополняется немедикаментозными методами — рациональной двигательной активностью, коррекцией диеты, нормализацией режима сна и отдыха.
Прогноз и профилактика
Своевременный скрининг и правильная врачебная тактика позволяют снизить риски фетоплацентарной недостаточности при старении плаценты, замедлить этот процесс и пролонгировать беременность до безопасных для рождения ребенка сроков. Первичная профилактика предполагает планирование беременности пациентками с генитальными и экстрагенитальными заболеваниями, защищенный секс для предохранения от специфических инфекций, обоснованное назначение инвазивных гинекологических процедур, отказ от курения, употребления алкоголя и наркотиков. Во время гестации для нормального развития плаценты важно позаботиться о защите от возможного заражения ОРВИ и другими инфекционными болезнями, поддержании уровня гемоглобина, достаточной двигательной активности и рациональной диете. Вторичная профилактика направлена на раннюю диагностику расстройства, включает своевременную постановку на учет в женской консультации, регулярное прохождение плановых осмотров и УЗИ.
www.krasotaimedicina.ru
что это значит, степень 2-3 на 32-33 неделе беременности, норма

По мере развития плода в материнской утробе изменяется и структура плацентарной ткани. Одним из важных оцениваемых врачами показателей плаценты является ее зрелость. Эта статья расскажет подробнее о том, что означает вторая степень зрелости плаценты и какой неделе беременности она соответствует в норме.
Что это значит?
Врачи выделяют несколько степеней зрелости плаценты, которые соответствуют определенным срокам беременности. Определение степени зрелости плацентарной ткани обязательно проводится во время комплексного обследования будущей мамы во время разных сроков беременности.
Общая классификация степеней зрелости плаценты предусматривает 4 градации — от нулевой до третьей. Считается, что чем старше плацента, тем меньше функций она способна выполнять. Это и понятно, так как женский организм к окончанию беременности постепенно начинает готовиться к родам, после которых плацента не нужна.

Плацента необходима детскому организму только в период его внутриутробной жизни. После рождения малыш может существовать уже самостоятельно. К моменту родов у него уже сформировались внутренние органы и системы, а значит, ребенок может дышать и перерабатывать самостоятельно все питательные вещества, необходимые ему для питания и роста. Во время беременности в обеспечении этих функций активное участие принимала плацентарная ткань.
Каждому сроку беременности должна соответствовать определенная зрелость плаценты. Если так не происходит, то, как правило, течение физиологической беременности нарушается. К раннему «старению» плацентарной ткани могут привести самые разнообразные причины и патологии, наблюдаемые в организме будущей мамы. В такой ситуации врачи проводят тщательное наблюдение за состоянием беременной женщины и ее малыша, а также планируют дальнейшее ведение беременности.


Если вторая степень зрелости плаценты у женщины была обнаружена гораздо раньше положенного срока, то в дальнейшем будущей маме предписывается ряд рекомендаций. Так, она должна внимательно следить за своим общим состоянием и самочувствием ребенка.
Если плацентарная ткань перестает полноценно выполнять свои функции вследствие чрезмерно раннего «старения», то в такой ситуации ребенок, находящийся в материнской утробе, начнет испытывать определенный дискомфорт. Это может привести к тому, что у малыша изменится частота биения сердца или его двигательная активность. В такой ситуации требуется обязательная консультация с акушером-гинекологом и возможная смена тактики дальнейшего ведения беременности.
В некоторых случаях при чрезмерно раннем созревании плаценты до 2-3 степени зрелости будущую маму необходимо госпитализировать в стационар. Там женщина может находиться и до самых родов. Обычно это происходит в том случае, если сильно осложняется течение беременности и появляется угроза преждевременных родов.

Норма
Плацентарная ткань, достигшая 2 стадии зрелости, называется также зрелой. Характерные изменения, которые произошли в плаценте, считаются нормальными для срока в 34—39 недель беременности.
Важно отметить, что эти данные являются усредненными. Так, если у будущей мамы, вынашивающей малыша уже 32-33 недели беременности, выявляется 2 степень зрелости плаценты, то ей не стоит паниковать. В этой ситуации врачи также обязательно оценивают и то, как в общем протекает конкретная беременность. Если плод развивается хорошо, а у его мамы нет никаких неблагоприятных симптомов, то такое несколько раннее созревание плаценты ничем опасным не грозит.

Как определить?
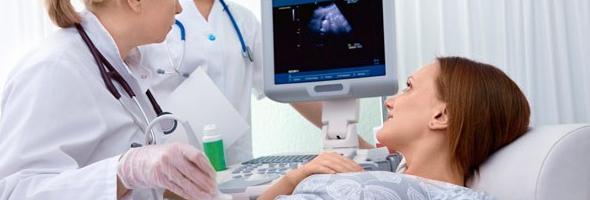
Определение степени зрелости плаценты проводится посредством выполнения ультразвукового обследования. Современные аппараты УЗИ позволяют изучать плацентарную ткань у беременных довольно точно. Полученные в результате исследования показатели при этом достаточно информативны.
Для того чтобы врач смог определить 2-3 степень зрелости плаценты, он должен отметить несколько клинических признаков. Так, специалист УЗИ обязательно оценивает структуру плацентарной ткани. На более ранних сроках беременности плацента имеет гладкую и ровную поверхность. Никаких внешних признаков изменений на ней нет. По мере течения беременности изменяется и структура плацентарной ткани — она становится уже более неровной и даже шероховатой.
Плацента, имеющая 2 степень зрелости, на наружной поверхности имеет углубления и бороздки. Ее толщина постепенно начинает уменьшаться. Углубления, которые появляются в плацентарной ткани, довольно глубокие и проходят внутрь плаценты практически до базальной мембраны. Во время проведения ультразвукового обследования плацентарной ткани специалист определяет и наличие множественных линейных полос эхогенных зон.


По мере созревания плаценты в ней начинают появляться особые уплотненные участки — кальцинаты. Плацента 2 степени зрелости с кальцинатами считается вполне нормальной. Возникновение плотных участков в плацентарной ткани связано с происходящими изменениями в плаценте в завершающем триместре беременности.
Появление кальцинатов в плацентарной ткани на сроке 34-39 неделе беременности — вполне нормальное явление. Многие будущие мамы начинают сильно переживать об этом, когда узнают о такой ультразвуковой «находке». Они волнуются о том, что кровоток ребенка может нарушиться, однако даже при наличии кальцинатов на этом сроке плацентарная ткань способна выполнять свои функции, предусмотренные природой.
Во время проведения обычного ультразвукового исследования, в ходе которого доктор определяет основные клинические параметры плаценты, также проводится и доплерография. Обычно она выполняется во время ультразвукового обследования одним и тем же специалистом. Цель доплерографического исследования — определение кровотока в основных кровеносных сосудах, которые обеспечивают кровоснабжение плода, находящегося в матке.


При доплерографии доктор может оценить, насколько хорошо функционирует маточно-плацентарный кровоток. При преждевременном старении плаценты он может ухудшаться, что также может негативно отразиться и на самочувствии плода. Также при помощи доплерографического исследования врачи могут определить развитие фетоплацентарной недостаточности — опасного состояния, которое может привести к нарушению течения внутриутробного развития у плода. Эта патология также может развиться при слишком раннем созревании плаценты до 2-3 степени на ранних сроках беременности.
Определение степени зрелости плаценты является очень важным клиническим признаком.
Для того чтобы своевременно выявить различные нарушения и патологически раннее созревание плаценты до 2 степени зрелости, будущей маме необходимо обязательно проходить предписанные врачом ультразвуковые обследования. Делать это следует обязательно по декретированным срокам.


Для оценки состояния плацентарной ткани очень важно проводить динамическое наблюдение. Это означает, что в течение завершающего периода беременности женщинам, у которых было обнаружено чрезмерно раннее созревание плаценты, могут назначить несколько повторных ультразвуковых исследований. Это необходимо для того, чтобы врачи могли вовремя выявить опасные осложнения, которые могут возникнуть при этом состоянии. Это позволит докторам своевременно вмешаться и выбрать оптимальную тактику дальнейшего ведения беременности, а также определиться с верным способом родовспоможения в конкретном случае.
Для того чтобы плацента достигла 2 степени зрелости только к положенному сроку беременности, будущей маме следует соблюдать ряд рекомендаций и вести здоровый образ жизни. Ученые установили, что к чрезмерно раннему созреванию плаценты может привести активное курение. Все вредные привычки будущим мамам во время вынашивания их малышей следует исключить.
Нормальному функционированию плацентарной ткани будет способствовать сбалансированное питание, полноценный сон, исключение стрессов, а также регулярные прогулки на свежем воздухе.
О том, что такое плацента и какие функции она выполняет, смотрите далее.
o-krohe.ru
Преждевременное старение плаценты… материал преждевременное созревание плаценты степень зрелости плаценты
Преждевременное созревание плаценты (ПСП) – это преждевременное появление эхографических признаков ІІ степени зрелости ранее 32 недель и ІІІ степени зрелости плаценты ранее 37 недель беременности. В случаях ПСП также часто визуализируются множественные мелкие эхопозитивные и эхонегативные структуры, которые идентифицируются как петрификаты, кисты и инфаркты плаценты. ПСП наблюдается при клинически диагностированных осложнениях течения беременности, экстрагенитальной патологии, внутриутробных инфекциях, урогинекологической патологии, синдроме задержки внутриутробного развития плода или реже могут быть эхографической находкой при рутинном очередном УЗ-исследовании беременной [1, 2, 3, 4, 5, 6]. С ПСП ассоциируются многочисленные случаи перинатальной смертности. Вместе с тем, также существуют сообщения о благополучном завершении беременности. Поэтому определение групп риска и рациональная акушерская тактика являются основным методом предупреждения репродуктивных потерь.В акушерской практике степень зрелости плаценты определяется по P.Granum и соав. (1979, 1982). Было предложено 4 степени эхографического состояния плаценты. Степень 0 (13-19 недель гестации) характеризуется гомогенной эхонегативной паренхимой плаценты и хорошо визуализированной ровной непрерывной линией амниохориальной пластинки. Базальный слой сливается с тканью плаценты. При І степени (20-31 недель) в плаценте появляются эхопозитивные „знаки” в виде линий и запятых, хориальная пластина приобретает несколько ундулирующий вид. Базальная пластина не определяется. ІІ степень зрелости плаценты (32-37 недель) характеризуется повышенной акустической плотностью плаценты с точечным распределением в ткани, углублениями хориальной пластины, которые не достигают базального слоя, базальной пластиной в виде линий вдоль стенки матки. При ІІІ степени зрелости (38-41 недель) паренхима плаценты разделена на округлые плотные дольки с разрежением в центре, в хориальной пластине определяются вдавления. Базальная пластина представлена пунктирной белой линией. Одним из актуальных вопросов проблемы ПСП является определение эхографически-морфологических соотношений структурных изменений в плаценте в динамике гестационного процесса и при ПСП. Эхографически-морфологические сопоставления при физиологической беременности подтвердили полное соответствие эхокартины развивающейся плаценты этапам гистогенеза ворсин [7].
Онтогенез плаценты определен длительностью гестации. В процессе развития плаценты условно выделяют 2 стадии онтогенеза [7].
Первая стадия – роста плаценты – характеризуется прогрессивным увеличением массы органа и общей площади поверхности ворсинчатого дерева до 36 недель беременности. Механизмы роста плаценты не определены [8]. Регуляторами плацентарного роста являются цитокини, факторы роста, протоонкогены, простагландины и лейкотриены [8, 9, 10, 11, 12]. В І триместре беременности появляются ворсины мезенхимального типа. Между 7 и 8 неделей беременности мезенхимальные ворсины начинают трансформироваться в незрелые промежуточные ворсины. Развитие незрелых промежуточных ворсин заканчивается в конце ІІ триместра беременности. Они в последующем трансформируются в терминальные ворсины. Но некоторые незрелые промежуточные ворсины персистируют и формируют зоны роста в центрах долек плаценты [8]. Морфологически наблюдается постоянное увеличение общей площади ворсин с 2,42 м2 на 22-ой неделе беременности до 10,6 м2 на 36-ой неделе [7].
Морфологическим субстратом однородной эхонегативной плаценты 0 эхостепени являются незрелые промежуточные ворсины в широком межворсинчатом пространстве, то есть доминирующий компонент эхоструктуры плаценты представлен материнской кровью. Степень І эхографической зрелости плаценты представлена быстро растущими опорными ворсинами ІІ и ІІІ порядка и разветвлением промежуточных ворсин, где происходит коллагенизация стромы. Это создает акустическую неоднородность эхоструктуры плаценты в 25-28 недель. Для плацент І степени эхографической зрелости превалирование линейных структур высокой акустической плотности отображает интенсивное разветвление всех уровней ворсинчатого дерева, уменьшение межворсинчатого пространства в срединной зоне. Хорошая васкуляризация всех ворсин объясняет присутствие зоны повышенной звукопроводимости в срединной и суббазальной зонах плаценты. В плацентах ІІ степени эхозрелости неравномерность эхографического рисунка выявляется в результате разрежения ворсин в будущих центрах котиледонов, смещения их к краю, к септам и обычного их состояния в суббазальной зоне [7].
Вторая стадия онтогенеза плаценты – морфофункциональной зрелости плаценты – в 37-40 недель беременности характеризуется присутствием большого количества терминальных ворсин (до 45-50% всего количества ворсин), формированием терминальных специализированных ворсин, адаптированных для диффузии (приблизительно 20% всех ворсин), существованием гроздьеподобных скоплений ворсин, что проявляется повышением диффузионного свойства плаценты в виде увеличения количества специализированных терминальных ворсин, синцитиокапиллярных мембран и истончения ультраструктурных элементов плацентарного барьера [7, 8]. ІІІ степень эхографической зрелости плаценты отличается от предыдущей степени более резким эхографическим рисунком, цельной белой линией в зоне хориальной пластинки и углублениями-перегородками, что составляет сетчатую дольчатую эхоструктуру плаценты с высокой степенью поглощения ультразвука, множественными центрами и суббазальными полями сниженной акустической плотности.
Механизмы контроля созревания плаценты неизвестны. Механизмы контроля роста плаценты могут не отвечать механизмам регуляции ее созревания [8]. Развитие ворсин на поздних стадиях беременности происходит путем пролиферации эндотелиальных клеток и роста капилляров [13]. Васкулярные эндотелиальные факторы роста присутствуют в плацентарной ткани [14].
Раньше считалось, что увеличение размеров плаценты после 36 недель преимущественно происходит за счет увеличения размера клеток, нежели увеличения количества клеток [15]. Гистологические исследования несколько отрицают эти данные, так как незрелые промежуточные ворсины часто встречаются в центре долек плаценты и являются персистирующей зоной роста. Методами ауторадиографии и проточной цитометрии показано, что тотальное содержание плацентарной ДНК продолжает повышаться в линейной зависимости до и после 42 недель беременности [16]. Морфометрические исследования также показали персистирующий рост ворсин, экспансию поверхности ворсин и прогрессивное разветвление ворсинчатого дерева до и после срока доношенности [8].
Плацентарный рост замедляется, но не прекращается на протяжении последних недель беременности. Плацента также сохраняет полное пролиферативное свойство до срока доношенности как показатель возможности ее репарации и восстановления за счет пролиферации клеток цитотрофобласта в ворсинах, что установлено в случаях ишемического повреждения синцитиотрофобласта (при тяжелой преэклампсии) [17].
Некоторые исследования трактуют замедление скорости роста плаценты в последние недели беременности как свидетельство старения плаценты. Убедительных морфологических доказательств истинного старения плаценты нет [8]. При перенашивании беременности в плаценте не определяется каких-либо специфических особенностей: в препаратах превалирует патологическая незрелость ворсин, часто наблюдается вариант промежуточных дифференцированных ворсин со слабой васкуляризацией, больше регистрируется кальцификатов. Объем компенсаторных реакций оценивается в виде ангиоматоза терминальных ворсин. Угроза гибели плода при перенашивании беременности возникает не от превышения срока гестации, а из-за отсутствия или слабости компенсаторных механизмов, а также при слабости родовой деятельности в запоздалых родах [7]. Некоторые авторы считают, что убеждение в существовании старения плаценты базируется на невозможности оценить ее функциональные ресурсы как органа и существовании обобщающей и легкой для восприятия концепции „плацентарной недостаточности” как причины случаев перинатальной смертности [8].
Следовательно, ПСП диагностируется эхографически с 20 до 37 недели беременности как преждевременное появление признаков ІІ или ІІІ степени зрелости плаценты и петрификатов.
Можно классифицировать ПСП: 1) с раннем появлением во ІІ триместре, 2) с появлением в ІІІ триместре беременности. ПСП может сопровождаться синдромом задержки внутриутробного развития плода, маловодием, которое является плохим прогностическим признаком, и дистрессом плода. Клинический анализ случаев ПСП и обобщение научных данных позволяет определить группу риска беременных, у которых может развиваться преждевременное созревание плаценты [1, 2, 3, 4, 18, 19]:
· Преэклампсия
· Гипертензии беременной
· Сахарный диабет
· Серповидно-клеточная анемия
· Бронхиальная астма
· Эпилепсия
· Внутриутробная инфекция (вирусная (цитомегаловирусная и герпетическая инфекция), бактериальная (микоплазмоз, хламидиоз), протозойная (токсоплазмоз))
· Респираторные вирусные инфекции беременной
· Инфицированность ВИЧ
· Синдром задержки внутриутробного развития плода
· Наследственная патология плода, хромосомные аномалии плода
· Маловодие
· Курение
· Наркомания
· Многоплодная беременность
Преждевременное созревание плаценты приводит к [1, 2, 3, 19, 20]:
· Невынашиванию беременности
· Преждевременному излитию вод
· Гипотрофии плода
· Антенатальной гибели плода
· Преждевременной отслойке нормально расположенной плаценты
Важным вопросом является определение соотношений морфологических изменений в плаценте при ПСП и при физиологической беременности.
Патогистологические исследования плацент при вышеуказанной патологии и при эхосонографических признаках преждевременного созревания ворсин показали, что выявленные изменения в плаценте не отвечают физиологическим изменениям роста и созревания. Наблюдаются тромбозы микроциркуляторного русла. Только в половине случаев наблюдается четкое увеличение типичных терминальных ворсин, но они не имеют нормального строения. Как правило, большинство ворсин имеет несколько узких капилляров в центре стромы; они не формируют истинных синцитиокапиллярных мембран, то есть не отвечают специализированному типу терминальных ворсин, которые формируются в течение последнего месяца беременности. В других случаях преждевременного созревания плаценты был диагностирован типичный вариант ее патологической незрелости – доминирование хаотичных, склерозированных ворсин. Склерозированные ворсины характерны для тяжелой преэклампсии, гипертензии беременных, хронической гипоксии, многоплодной беременности и антенатальной гибели плода невыясненной этиологии. Склеротические процессы в плаценте также являются следствием острого или хронического антенатального воспаления, как это наблюдается при указанном выше варианте патологической незрелости плаценты – хаотических склерозированных ворсинах. Множественные петрификаты в плаценте являются признаком патологического обызвествления – проявление минеральной дистрофии – и наблюдаются с 4 суток после тромбоза сосудов ворсин [7, 20, 21, 22, 23].
Можно сделать вывод, что преждевременное созревание плаценты является патологическим процессом, который вызван патологическими изменениями – тромбозом, воспалением, склерозом и дистрофией в плаценте. Это – эхосонографический признак патологической незрелости плаценты. ПСП – это эхографический признак плацентарной недостаточности.
Диагностическая ценность своевременного выявления раннего ПСП чрезвычайно велика. Эхопризнаки ПСП во ІІ триместре беременности являются визуализацией патологических изменений в плаценте. Это – маркеры раннего развития плацентарной недостаточности разной степени тяжести и компенсации. В таких случаях у врача есть несколько недель для предотвращения тяжелых акушерских осложнений, в том числе развития тяжелой степени задержки внутриутробного развития плода, и возможность своевременного досрочного родоразрешения беременной при угрозе гибели плода.
Ретроспективный анализ клинических случаев свидетельствует о том, что раннее появление ПСП и множественных петрификатов в 22-26 недель беременности всегда ассоциировано с задержкой внутриутробного развития плода ІІ-ІІІ степени и острым дистрессом плода в начале ІІІ триместра беременности. В таких клинических ситуациях без дополнительного обследования, клинического наблюдения и своевременного лечения беременных с плацентарной недостаточностью в 28 недель беременности масса плода определяется в 500-700 г и плохо поддается коррекции на фоне комплексной терапии плацентарной недостаточности в последующие 1-2 недели. Острый дистресс плода в большинстве случаев развивается в 30-33 недели беременности.
Рациональная акушерская тактика в случаях ПСП должна включать следующие меры:
· Соблюдение требований Приказов МЗ Украины относительно диспансеризации беременных (Приказы МЗ Украины № 503, 676, 782, 900, 906 и др.)
· Консультирование, комплексное обследование и лечение женщин вне беременности после неблагоприятного завершения предыдущей беременности и наличия ПСП
· Своевременное взятие на учет в женской консультации по вынашиванию данной беременности в І триместре
· Включение беременной в группу риска ПСП на основании вышеуказанной патологии
· Своевременная диагностика плацентарной недостаточности в І половине беременности (выявление изменений экстраэмбриональных структур, нарушений кровотока в спиральных, дугообразных артериях с 10-13 недель, отсутствия диастолического компонента в мозговых сосудах плода (внутренняя сонная артерия) после 14 недель и артериях пуповины после 20 недель, прогрессирующей тромбоцитопения, гиперкоагуляции в клеточном и плазменном уровнях гемостаза) [24]
· Своевременное обследование беременной в 14-18 недель на TORCH- и сексуально-трансмиссивные инфекции, использование метода „парных сывороток” при определении IgG
· Лечение беременной после 16 недель при выявлении патогенных возбудителей
· При наличии экстрагенитальной патологии активная диспансеризация беременной профильным специалистом
· В 22 недели беременности госпитализация беременной группы риска ПСП в специализированное отделение патологии беременности для обследования и необходимого лечения
· Использование в комплексной терапии беременной методов лечения плацентарной недостаточности
· Своевременное выявление отставания размеров матки от срока беременности в 23-27 недель, дополнительное УЗ-исследование, стационарное обследование и лечение беременной
· В группах риска ПСП проведение дополнительного УЗ-исследования в 26-28 недель
· Госпитализация и стационарное лечение беременной с ПСП в родильное отделение ІІІ уровня
· Бактериологическое и вирусологическое обследование беременной при выявлении ПСП
· Ежедневная актография (подсчет движений плода)
· Допплерометрический мониторинг кровотока в сосудах пуповины, головки плода, плаценты и матки в динамике лечения плацентарной недостаточности (1 раз в 7 дней и чаще при показаниях)
· УЗ-мониторинг роста плода в динамике лечения
· Ежедневный КТГ-мониторинг состояния плода
· Мониторинг уровня плацентарного лактогена и эстриола в крови беременной
· Правильный выбор срока родоразрешения беременной (при ПСП, которое диагностировано с 23-24 недель беременности, и последующим развитием СВЗРП ІІ-ІІІ степени оптимальным сроком родоразрешения по ургентным показаниям может быть 30-33 недели беременности)
· Срочное родоразрешение по жизненным показаниям со стороны плода (угроза внутриутробной гибели плода – критические изменения кровотока в артериях пуповины, КТГ-признаки дистресса плода, ухудшение ощущения движений плода, отсутствие увеличения роста плода в динамике лечения, резкое уменьшение количества околоплодных вод в сочетании с другими показаниями)
· При появлении ПСП в 35-36 недель беременности – госпитализация, каждодневный КТГ-мониторинг состояния плода, допплерометрический мониторинг кровотока в сосудах пуповины, головки плода, плаценты и матки в динамике лечения плацентарной недостаточности, родоразрешение беременной с определением метода родоразрешения в зависимости от акушерской ситуации.
Методом родоразрешения при ПСП, ассоциированном с задержкой внутриутробного развития плода ІІ-ІІІ степени, в большинстве случаев является кесарево сечение. Тактика ведения и родоразрешения представлена в Приказе МЗ Украины № 762 „Затримка росту плода” и Приказе МЗ Украины № 900 „Дистрес плода при вагітності та під час пологів”.
Представлен типичный клинический случай ПСП с благоприятным завершением для матери и плода. Беременная Р., 37-ми лет, поступила в отделение патологии беременности перинатального центра (ПЦ) 3.10.07 в удовлетворительном состоянии с прогрессирующей беременностью 33 недели. Последняя менструация – 17.02.07. В анамнезе – 2 самопроизвольных аборта в 7-8 недель, из них 1 замершая беременность в сроке 6 недель. Вторичное бесплодие 14 лет. Во время данной беременности в 4-8 недель и в 20-24 недели в ПЦ проводилось комплексное лечение угрозы прерывания беременности. В 29-30 недель беременная перенесла ОРВИ с повышением температуры до 38ºС. Лечилась дома. Прибавка массы тела во время беременности составила 8 кг. В женской консультации на учете по поводу вынашивания беременности состояла с 8-9 недель. Объем обследований достаточный. Медико-генетическое консультирование проводилось в 12 и 16 недель беременности.
Результаты УЗИ в Медико-генетическом центре следующие. В 27 недель беременности 23.08.07: плод І; головное предлежание; сердцебиение ритмичное; 4-х камерный срез сердца; ход магистральных сосудов правильный; бипариетальный размер (БПР) 68 мм; мозжечок – норма; длина бедра (ДБ) – 49 мм; окружность живота (ОЖ) – 221 мм; боковые желудочки – норма; шейная складка – норма; желудок, кишечник, мочевой пузырь, структура лица – без патологии. Плацента по задней и левой боковой стенке, І-й степени зрелости, количество вод – норма, сосуды пуповины – 3, масса плода 1006 г. Диагноз: Беременность 26-27 недель. Преждевременное созревание плаценты.
20.09.07 в 31 неделю беременности высота дна матки (ВДМ) – 25 см. УЗИ: плод І, продольное положение, головное предлежание, БПР-74 мм, ДБ-54 мм, что соответствует сроку 29 недель, количество вод нормальное, ІІ степень зрелости плаценты. По передней стенке матки – интрамуральный фиброматозный узел 13х8 мм. Диагноз: Беременность 31 неделя. Симметричная задержка внутриутробного развития плода (СЗВРП) І ст. ПСП. Миома матки.
Беременная была направлена в акушерский стационар.
3.10.0 при поступлении в ПЦ: ВДМ 25 см, окружность живота 84 см. Артериальное давление (АД) – 120/80 мм рт. ст., пульс 80 в минуту, частота дыхания 18 в минуту. Матка в нормальном тонусе. Ягодицы плода над входом в малый таз. Сердцебиение плода приглушено, ритмичное, 140 в минуту. Кардиотокограмма (КТГ) – 7 баллов. Биофизический профиль плода (БПП)- 7 баллов. Данные внутреннего акушерского исследования соответствовали сроку беременности. Лабораторное обследование беременной определило протеинурию 0,198 г/л. В общем анализе крови: гемоглобин – 109,2 г/л, эритроциты – 3,2 Т/л, лейкоциты – 8,3 Г/л, тромбоциты – 192 тыс., СОЭ 47 мм/час. В общем анализе мочи: удельный вес – 1016, лейкоциты – 5-6 в поле зрения, эпителий – 10-12 в поле зрения, сахар (-). В анализе мочи по Нечипоренко: лейкоциты – 1750, эритроциты 1000. Биохимические показатели крови и коагулограммы пребывали в рамках нормальных значений. УЗИ от 4.10.07: плод І, ягодичное предлежание, БПР-75 мм (29 недель), ДБ – 54 мм (29 недель), ОЖ – 221 мм (27,3 недель), масса плода 1185+173 г, толщина плаценты 27 мм, степень зрелости плаценты ІІІ, количество вод незначительно уменьшено. Другие показатели УЗИ такие же, как предыдущие.
Беременная была осмотрена консилиумом врачей. Был поставлен диагноз: ІІІ беременность 33 недели. Ягодичное предлежание. Возрастная беременная. СЗВРП ІІ ст. Протеинурия беременных. Фибромиома матки. Консилиум принял решение проводить лечение плацентарной недостаточности, подготовку к досрочному родоразрешению в связи с отсутствием признаков роста плода – профилактику респираторного дистресса дексаметазоном по 6 мг в/м 2 раза в сутки 2 дня, проводить КТГ-мониторинг, контроль движений плода, динамический контроль показателей допплерометрии кровотока в сосудах плода, плаценты и матки. Беременной были назначены: флебодиа по 1 т. 2 раза в сутки, аспекард 1 т/сутки, канефрон Н по 2 т. 3 рази в сутки, прегнавит 1 капс. 3 раза в сутки. За период пребывания в стационаре АД было в рамках – 120/80-140/80 мм рт. ст., пульс – 76-80 в минуту, протеинурия – 0, 99 г/л-0,169 г/л.
8.10.07: ВДМ 25 см, ОЖ 84 см. КТГ – 6 баллов. Была проведена допплерометрия кровотока в сосудах плода – среднерезистентный, диастолический компонент выражен. БПП – 6 баллов.
9.10.07 беременная оценивала движения плода как удовлетворительные. АД 120/90 мм рт. ст., пульс 82 в минуту. Матка в нормальном тонусе. Ягодицы плода над входом в малый таз. Сердцебиение плода приглушенное, ритмичное – 130 в минуту. КТГ – 6 баллов. УЗИ: БПР-75 мм (30,2 недель), ДБ-55,3 мм (31 неделя), ОЖ – 152,9 мм (29 недель). Плацента размещена по левой задней боковой стенке, толщина 30 мм, степень зрелости – ІІІ, количество вод умеренно уменьшено. Допплерометрия кровотока в сосудах плода – реверсный кровоток в артериях пуповины. БПП – 4 балла.
В тот же день 9.10.07 было произведено кесарево сечение по жизненным показаниям со стороны плода. Родился живой недоношенный мальчик: масса – 1130 г, рост – 38 см, 5-6 баллов по Апгар. Ребенок наблюдался и лечился в отделении реанимации новорожденных ПЦ и на 2-м этапе выхаживания в отделении патологии новорожденных.
Результаты патогистологического исследования последа: плацента – встречаются аваскуляризированные ворсины, в других – компенсаторный ангиоматоз, множественные мелкие псевдоинфаркты. Острый диффузный интервелюзит. Пуповина и оболочки – без особенностей.
Послеоперационный период у родильницы протекал без осложнений. Женщина была выписана на 7-е сутки послеоперационного периода в удовлетворительном состоянии для пребывания вместе с ребенком.
Лечение беременных с ПСП проводится на основании результатов комплексного обследования. При выявлении вирусного, бактериального или протозойного инфицирования беременной этиотропное лечение имеет высокую эффективность в 20-27 недель беременности.
Для каждого типа внутриутробной инфекции существуют стандартизированные методы лечения и рекомендации относительно выбора препаратов для использования у беременных. Обязательно назначаются препараты для улучшения функций плаценты. Показано использование препаратов, которые содержат эссенциальные фосфолипиды [25, 26].
При генитальной герпетической инфекции хорошую клиническую эффективность имеет использование гевирана по 400 мг 2 раза в сутки в течение 10 дней [27]. Был получен патент на способ коррекции фетоплацентарной недостаточности у беременных с герпетической инфекцией. Он состоит в назначении вместе с антивирусными препаратами энгистола (1 таблетка 3 рази в сутки в течение 4-5 недель), коэнзима-композитума (1 ампула внутримышечно 2 раза в неделю в течение 8-10 недель) и использование гипербарической оксигенации [28]. Рекомендовано использование вальтрекса при клинически манифестных формах заболевания (500 мг 2 раза в сутки в течение 5 дней) и энгистола (1 таблетка 3 раза в сутки в течение 1 месяца) [29].
При хламидийной инфекции у беременных рекомендовано использование вильпрафена (500 мг 2 раза в сутки 14 дней), или кларитромицина (500 мг 2 раза в сутки), или эритромицина (250 мг 4 раза в сутки в течение 14 дней) [24, 30, 31]. При микоплазменной инфекции у беременных лечение является аналогичным таковому при хламидиозе [32, 33]. Проведение антибактериальной терапии рекомендовано сочетать с назначением протефлазида в течение 4-х недель [31], а также рибоксина (0,2 3 раза в сутки), метионина (0,5 3 раза в сутки), гепарсила (1 капсула 3 раза в сутки в течение 15 дней) [26].
При урогенитальной инфекции к схеме этиотропной терапии плацентарной недостаточности (актовегин, инстенон, аспирин, эуфилин, витаминотерапия) рекомендовано добавлять эссенциале-форте (1 капсула 3 раза в сутки в течение 1 месяца) [34]. Современные препараты эссенциальных фосфолипидов также рекомендуются к использованию у этого контингента беременных [25, 35].
Лечение беременных с острым токсоплазмозом или с сероконверсией антител и нарастанием их титров проводится ровамицином (3 млн. 3 раза в сутки в течение 2-3 недель) вместе с ежедневным назначением поливитаминов и фолиевой кислоты (5 мг 2 раза в неделю) и последующим курсом лечения дарапримом (1 таблетка 2 раза в сутки) вместе с сульфадиазином (500 мг 4 раза в сутки 10 дней) и поливитаминотерапией (в течение беременности проводится 3 курса лечения с перерывом в 10-14 дней) [36].
Беременным с высоким риском внутриутробного инфицирования плода (хронический тонзиллит, пиелонефрит, неспецифические заболевания легких, частые ОРВИ) рекомендовано использование современного комбинированного препарата „Вампилокс” (1 капсула 3 раза в сутки в течение 7 суток) в сочетании с использованием энгистола (1 таблетка 3 раза в сутки в течение 2-х недель). В схеме лечения также назначается нифедипин (10 мг 2 раза в сутки 10 дней) и препарат „Плацента-композитум” [37].
При наличии экстрагенитальной патологии и ПСП комплексная терапия заключается в лечении заболевания и плацентарной недостаточности. Общепринятые методы лечения плацентарной недостаточности и сейчас широко используются [38, 39, 40]. К традиционным методам лечения относится использование вазоактивных дезагрегантных препаратов [38, 39]. Курантил назначается по 25 мг 3 раза в сутки в течение 2-4 недель [38, 41, 42], трентал – по 100 мг 3 раза в сутки 4 недели [24, 38], аспирин – по 75-100 мг в сутки [24, 34, 42]. Для лечения нарушений фетоплацентарного комплекса рекомендован инстенон и АТФ-лонг (2 мл инстенона на 250 мл 0,9% раствора натрия хлорида внутривенно капельно 1 раз в сутки 5 дней с переходом на пероральный прием по 1 драже 3 раза в сутки 5-10 дней и АТФ-лонг – по 0,2 3 раза в сутки 15-20 дней) [43].
В лечении плацентарной недостаточности продолжают широко использоваться препараты аминокислот. Высокую эффективность в отношении нормализации состояния фетоплацентарного комплекса и гомеостаза беременной имеет назначение актовегина (5 мл в 250 мл изотонического раствора натрия хлорида в течение 3-х дней с последующим использованием по 1 драже 3 раза в сутки в течение 14 дней) [45]. Также существует методика назначения актовегина по 1 драже 3 раза в сутки в течение 3-х недель [42]. Для лечения плацентарной недостаточности рекомендовано использование цитраргинина (1 ампула 10 мл пить 1 раз в сутки 10 дней 3-мя курсами с перерывом 10 дней) [46]. Оптимальную поддержку метаболической функции плаценты у беременных с гипертензивным синдромом осуществляет препарат „Кардонат” (1 капсула 3 раза в сутки в течение 2-4 недель) [47]. Широко используется метионин (250 мг 3 раза в сутки в течение 2-х недель, или в сочетании с использованием курантила – 25 мг 3 раза в сутки) [41].
У беременных с сахарным диабетом и первичной плацентарной недостаточностью рекомендовано проведение 2-х курсов лечения с использованием милдроната (0,5 – 2 раза в сутки) и кверцетина (1 г 3 раза в сутки в течение 2-х недель в 10-12 и 16-18 недель беременности) [48]. Милдронат был рекомендован для коррекции фетоплацентарной недостаточности также во ІІ половине беременности [49].
При ПСП и вредных привычках (курение), наркомании используются мероприятия, которые могут уменьшить токсические влияния на плод, и проводится лечение плацентарной недостаточности.
При выявлении хромосомной патологии до 22 недель решается вопрос о целесообразности вынашивания беременности.
Таким образом, ПСП является полиэтиологической и полипатогенетической патологией, в основе которой – тромбоз микроциркуляторного русла ворсин, воспаление, склероз ворсин и дистрофия в плаценте. ПСП – это эхографический признак плацентарной недостаточности. Диагноз ПСП требует своевременного комплексного обследования и лечения беременных в сроке выявления данной патологии, мониторинга состояния плода и рационального метода родоразрешения.
www.baby.ru
Степень зрелости плаценты по неделям (таблица). Нормы и отклонения зрелости плаценты
Плацента – важный орган беременной женщины, который формируется и существует на протяжении всего времени роста плода. После появления новорождённого на свет детское место отторгается. Этот уникальный временный орган связывает мать и ребёнка во время беременности. Именно благодаря плаценте малыш получает необходимые питательные вещества.
Детское место, как и любой живой организм, формируется, созревает и стареет. Каждый из этих физиологических процессов должен происходить в своё время. В таком случае беременность будет протекать успешно, а ребёнок будет здоров. Если будущая мама хочет узнать, какой, к примеру, должна быть степень зрелости плаценты в 33 недели беременности, ей следует воспользоваться специальной таблицей с нормативными показателями. Такая схема будет приведена в статье ниже. Благодаря ей можно узнать, правильно ли развивается детское место.
Когда формируется плацента?
Слово placenta в переводе с латыни означает «лепёшка». Этот орган назвали так благодаря его дисковидной приплюснутой форме.
Примерно на десятый день после зачатия клетки, предназначением которых является обеспечение связи между мамой и плодом, начинают активно делиться. Вследствие этого происходит выработка специальных ферментов. Их задачей является создание в полости матки благоприятных условий для последующей возможности насыщения ребёнка питательными веществами из организма мамы. После этого формируется постоянный кровообмен между беременной и малышом. Рост плаценты становится настолько активным, что размеры этого органа на начальных стадиях даже превышают величину эмбриона.
 Далее происходит постоянное увеличение массы и рост ворсинчатого древа детского места. Продолжается разветвление кровеносных сосудов вследствие разделения каждого их отростка на несколько новых. Такой временный орган заканчивает процесс роста уже почти перед самыми родами. Правильность развития детского места характеризуется таким показателем, как степень зрелости плаценты по неделям. Таблица с соответствующим описанием характеристик будет представлена ниже.
Далее происходит постоянное увеличение массы и рост ворсинчатого древа детского места. Продолжается разветвление кровеносных сосудов вследствие разделения каждого их отростка на несколько новых. Такой временный орган заканчивает процесс роста уже почти перед самыми родами. Правильность развития детского места характеризуется таким показателем, как степень зрелости плаценты по неделям. Таблица с соответствующим описанием характеристик будет представлена ниже.Для чего нужна плацента?
Основной задачей плаценты является обеспечение жизнедеятельности плода в течение всего периода беременности. Детское место выполняет следующие важные функции:
- обеспечивает иммунологическую защиту плода, пропуская необходимые антитела беременной женщины к малышу, но при этом удерживает определённые клетки иммунной системы матери, которые могли бы запустить механизм отторжения эмбриона, приняв его за чужеродный объект;
- выводит токсины;
- защищает малыша от негативного влияния окружающей среды, вредного воздействия бактерий и вирусов;
- выполняет функции железы внутренней секреции, синтезируя определённые гормоны, которые необходимы для удачного протекания беременности;
- снабжает плод кислородом и выводит образующийся углекислый газ;
- доставляет ребёнку питательные вещества и помогает избавиться от продуктов жизнедеятельности.
Состояние плаценты оказывает крайне важное влияние на состояние малыша и на процесс протекания беременности в целом. Для поддержания здоровья этого органа нужно беречь его от вредных воздействий различного характера. К примеру, рекомендуется избегать скоплений большого количества людей, ведь даже банальные ОРВИ или ОРЗ могут быть опасными. Будущей матери не следует курить. Если у женщины имеются половые инфекции, от них нужно избавляться.
Нормативная толщина плаценты
С самого начала беременности плацента активно растёт и развивается. К 16-18 неделе этот орган становится полностью функциональным. Толщина детского места незначительно увеличивается изо дня в день. Своего максимума этот показатель достигает к 34 неделе. Если беременность протекает благополучно, то ещё через пару недель рост и увеличение толщины плаценты останавливаются, а иногда даже идут на спад.
 Этот показатель, характеризующий состояние детского места, может быть определён исключительно путём ультразвуковой диагностики. Измерять следует участок с наибольшей толщиной.
Этот показатель, характеризующий состояние детского места, может быть определён исключительно путём ультразвуковой диагностики. Измерять следует участок с наибольшей толщиной.Если толщина детского места на конкретном сроке беременности не соответствует нормативным показателям, значит, функционирование этого органа нарушено. При этом может страдать и ребёнок.
Ещё одним показателем, с помощью которого можно оценить состояние детского места, является степень зрелости плаценты по неделям. Таблица с нормативными значениями поможет грамотно оценить ситуацию. А сейчас рассмотрим случаи, когда толщина детского места отличается от стандартной.
Если толщина плаценты больше нормы
Причиной чрезмерного утолщения плаценты у беременной женщины может быть анемия, гестоз, резус-конфликт, сахарный диабет. Также негативное влияние на состояние детского места оказывают инфекционные заболевания. Причём опасность существует даже в том случае, когда будущая мама является просто переносчиком бактерий. Если беременная курит, употребляет алкоголь или наркотические вещества, то толщина её плаценты также может быть увеличена.
Темпы старения детского места с такой патологией ускорены, а значит, этот орган справляется со своими функциями недостаточно эффективно. Если плацента утолщена, она отекает, структура её стенок становится другой, происходит нарушение гормонального фона. Результатом таких изменений является недостаточное обеспечение ребёнка кислородом и питательными веществами. Это может стать причиной задержки внутриутробного развития малыша, гипоксии, преждевременных родов или даже гибели плода.
Основываясь на результатах ультразвуковой диагностики, допплерографии или кардиотокографии, доктор назначает беременной женщине с утолщённым детским местом препараты, которые стимулируют маточно-плацентарный обмен и поддерживают нормальное развитие малыша. Если состояние плода не внушает опасений, врач может ограничиться более пристальным наблюдением за будущей мамой.
Тонкая плацента может свидетельствовать о гипоплазии детского места. Так называется состояние, когда этот орган недостаточно развит и не способен эффективно справляться со своими функциями.
Чрезмерное уменьшение толщины плаценты может быть как особенностью конституции беременной (чаще всего так происходит у женщин некрупного телосложения), так и являться следствием ряда других причин. К примеру, такая патология может возникнуть после того, как будущая мама перенесла инфекционное заболевание. Также могут сказаться гипертония, гемолитическая болезнь или атеросклероз.
Если недостаточная толщина плаценты является следствием какого-либо заболевания будущей мамы, на увеличение этого показателя можно повлиять путём излечения соответствующей болезни. В остальных случаях доктор применяет медикаментозную терапию, направленную на минимизацию возможных негативных последствий развития ребёнка.
Настало время рассмотреть такой важный показатель, как зрелость плаценты.
Что такое зрелость плаценты?
Созревание плаценты – естественный процесс, сопутствующий росту этого органа. Развитие детского места происходит таким образом, чтобы оно могло полноценно и своевременно обеспечивать потребности плода.
Степень зрелости детского места – это важнейший показатель. С его помощью можно оценить состояние плацентарного комплекса. Также эта характеристика помогает вовремя выявить патологические изменения в структуре детского места, которые могут оказать негативное влияние на плод.
Если беременность протекает нормально, то за её период плацента проходит 4 степени зрелости. Подробное описание каждой из них следует ниже.
Степень зрелости плаценты по неделям (таблица)
Различают 4 степени зрелости детского места. Каждая из них соответствует определённому периоду развития этого органа.
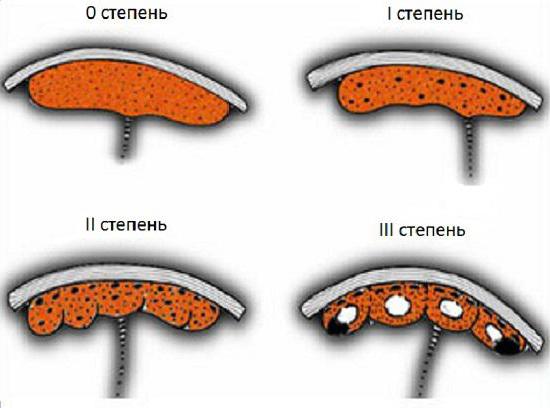 Ниже приведена сводная схема, описывающая каждую степень зрелости плаценты по неделям. Таблица содержит характеристики структуры детского места и хориальной ткани на различных сроках беременности.
Ниже приведена сводная схема, описывающая каждую степень зрелости плаценты по неделям. Таблица содержит характеристики структуры детского места и хориальной ткани на различных сроках беременности.Степень зрелости плаценты | Нормативный срок беременности | Структура плаценты | Характеристика прилегающей к плоду хориальной ткани | Наличие кальциевых отложений |
Нулевая | По 30 неделю | Однородная | Гладкая и ровная | Практически отсутствуют |
Первая | С 27 по 36 неделю | Имеется небольшое количество уплотнений | Присутствуют отдельные эхогенные включения. Хориальная пластина приобретает волнистость | Имеются в малом количестве |
Вторая | С 34 по 39 неделю | В большом количестве имеются ярко выраженные уплотнения | Имеются мелкие эхогенные включения в большом количестве. Хориальная пластина приобретает ещё большую волнистость | Присутствуют хорошо различимые участки |
Третья | После 36 недели | Возможно присутствие кист | Волнистость хориальной пластины ярко выражена. Плацента имеет дольчатую структуру | Имеются в большом количестве |
Из таблицы видно, что нулевая степень зрелости плаценты в 30 недель – показатель, который находится в пределах нормы. Если врач после обследования будущей мамы именно так оценил взросление детского места, значит, беременность протекает хорошо.
Подробное описание каждой из степеней зрелости плаценты
 Следующий этап созревания плаценты в норме длится с 27 по 36 неделю беременности. В этот период размеры детского места останавливают свой рост, а вот его толщина постепенно увеличивается. Первая степень зрелости плаценты в 34 недели – это хороший показатель. Хотя на таком сроке после посещения доктора существует возможность узнать, что взросление детского места достигло второго уровня. И это тоже будет нормой.
Следующий этап созревания плаценты в норме длится с 27 по 36 неделю беременности. В этот период размеры детского места останавливают свой рост, а вот его толщина постепенно увеличивается. Первая степень зрелости плаценты в 34 недели – это хороший показатель. Хотя на таком сроке после посещения доктора существует возможность узнать, что взросление детского места достигло второго уровня. И это тоже будет нормой. С 34 недели наступает самый спокойный и стабильный этап взросления детского места. Вторая степень зрелости плаценты в 39 недель – это граничный показатель. После этого срока развитие временного органа должно перейти на третий уровень. Если такой переход произойдёт раньше указанного срока, не следует волноваться. Чаще всего причин для тревоги в этом случае не существует.
С 34 недели наступает самый спокойный и стабильный этап взросления детского места. Вторая степень зрелости плаценты в 39 недель – это граничный показатель. После этого срока развитие временного органа должно перейти на третий уровень. Если такой переход произойдёт раньше указанного срока, не следует волноваться. Чаще всего причин для тревоги в этом случае не существует. Далее наступает третья степень зрелости плаценты. В 36 недель и позже детское место входит в заключительную фазу своего развития. В течение такого периода происходит биологическое старение временного органа. Оно сопровождается сокращением обменной площади плаценты и появлением большого количества участков кальциевых отложений.
Далее наступает третья степень зрелости плаценты. В 36 недель и позже детское место входит в заключительную фазу своего развития. В течение такого периода происходит биологическое старение временного органа. Оно сопровождается сокращением обменной площади плаценты и появлением большого количества участков кальциевых отложений.
Если детское место опережает норму своего развития или, наоборот, отстаёт от неё, возможно развитие патологий. Такие ситуации рассмотрены ниже.
Несвоевременное развитие плаценты
Одной из проблем, связанных с детским местом, может стать его преждевременное созревание. О такой патологии можно вести речь, если 2 степень зрелости плаценты на 32 неделе беременности уже наступила. В этом случае за состоянием плода необходимо тщательно следить. Ведь такая ситуация свидетельствует о плацентарной недостаточности. Подробнее этот распространённый случай будет рассмотрен ниже.
Ещё одна проблема, которая встречается несколько реже предыдущей, – это позднее созревание детского места. Чаще всего такая патология характерна в том случае, когда существуют врождённые пороки развития плода. Дополнительными факторами риска является заболевание будущей мамы сахарным диабетом, резус-конфликт или наличие у беременной таких вредных привычек, как курение или употребление алкоголя. Если имеет место задержка созревания плаценты, то увеличивается степень риска рождения мёртвого ребёнка.
Преждевременное созревание плаценты
Преждевременным считается такое развитие, когда настаёт вторая степень зрелости плаценты в 32 недели беременности и раньше.
Причины возникновения такой патологии следующие:
- гестоз;
- нарушенный гормональный фон;
- заболевания сердечно-сосудистой системы или сахарный диабет у беременной;
- присутствие возбудителей инфекционных болезней;
- гипертония у будущей мамы;
- многоплодная беременность;
- избыточное содержание кальция в организме женщины;
- предлежание либо отслойка плаценты;
- резус-конфликт;
- употребление беременной алкоголя, никотина, наркотических веществ.
Также преждевременным считается взросление, когда третья степень зрелости плаценты настаёт раньше 36 недели беременности. Однако само по себе раннее старение детского места не является непосредственной угрозой здоровью или жизни плода. Опасна такая патология в случае, когда врач после обследования беременной выявил нарушения, которые могут привести к негативным последствиям. Это может быть гипоксия плода, его внутриутробная задержка развития, риск преждевременных родов.
Докторам следует удостовериться в наличии патологии, используя другие методы диагностики. Если опасения подтвердились, то беременной назначается соответствующее лечение, в отдельных случаях даже стационарное.
Заключение
Самым важным показателем состояния плаценты является степень её зрелости. Эта характеристика даёт возможность оценить как физиологические, так и патологические изменения временного органа. Используя приведённую в статье специальную таблицу, будущая мама может узнать для конкретного срока беременности соответствующую степень зрелости плаценты. 31 неделя, к примеру, должна характеризоваться первым уровнем развития детского места.
 Если результаты диагностики лишь немного отличаются от нормативных показателей, не нужно волноваться. Доверьтесь своему доктору. Он проведёт дополнительные исследования, оценит состояние плода и при необходимости назначит соответствующее лечение.
Если результаты диагностики лишь немного отличаются от нормативных показателей, не нужно волноваться. Доверьтесь своему доктору. Он проведёт дополнительные исследования, оценит состояние плода и при необходимости назначит соответствующее лечение.fb.ru
